第一节 药物体内过程
一、吸收
药物的吸收(absorption)是指药物自体外或给药部位经过细胞组成的屏蔽膜进入血液循环的过程。多数药物按简单扩散(simplediffusion)物理机制进入体内。扩散速度除取决于膜的性质,面积及膜两侧的浓度梯度外,还与药物的性质有关。分子量小的(200D以下),脂溶性大的(油水分布系数大的),极性小的(不易离子化的)药物较易通过。药物多是弱酸性或弱碱性有机化合物,其离子化程度受其pKa(酸性药物解离常数的负对数值)及其所在溶液的pH而定,这是影响药物跨膜被动转运,吸收分布排泄的一个可变因素。按Handerson-Hasselbalch公式:

由此可见不论弱酸性或弱碱性药物的pKa都是该药在溶液中50%离子化时的pH值,各药有其固定的pKa值。当Pka与pH的差值以数学值增减时,药物的离子型与非离子型浓度比值以指数值相应变化。非离子型药物可以自由穿透,而离子型药物就被限制在膜的一侧,这种现象称为离子障(iontrapping)。例如弱酸性药物在胃液中非离子型多,在胃中即可被吸收。弱碱性药物在酸性胃液中离子型多,主要在小肠吸收。碱性较强的药物如胍乙啶(pKa=11.4)及酸性较强的药物如色甘酸钠(pKa=2.0)在胃肠道基本都已离子化,由于离子障原因,吸收均较难。pKa小于4的弱碱性药物如安定(pKa=3.3)及pKa大于7.5的弱酸性药物如异戊巴比妥(pKa=7.9)在胃肠道pH范围内基本都是非离子型,吸收都快而完全。
少数与正常代谢物相似的药物,如5-氟尿嘧啶、甲基多巴等的吸收是靠细胞中的载体主动转运(activetransport)而吸收的,这一主动转运机制对药物在体内分布及肾排泄关系比较密切。易化扩散(facilitateddiffusion)是靠载体顺浓度梯度跨膜转运方式,如葡萄糖的吸收,吸收速度较快。固体药物不能吸收,片剂、胶囊剂在胃肠道必须先崩解(disintegration)、溶解(dissolution)后才可能被吸收。
1.胃肠道给药 口服(per os)给药是最常用的给药途径。小肠内pH接近中性,粘膜吸收面广,缓慢蠕动增加药物与粘膜接触机会,是主要吸收部位。药物吸收后通过门静脉进入肝脏。有些药物首次通过肝脏就发生转化,减少
■[此处缺少一些内容]■
达200m2),与血液只隔肺泡上皮及毛细管内皮各一层,而且血流量大,药物只要能到达肺泡,吸收极其迅速,气体及挥发性药物(如全身麻醉药)可直接进入肺泡。药物溶液需要经喷雾器分散为微粒,气雾剂(aerosol)可将药液雾化为直径达5μm左右微粒,可以达到肺泡而迅速吸收,如在雾化器及口鼻罩间加用一个气室则效果更好。2~5μm直径以下的微粒可重被呼出,10μm直径微粒可在小支气管沉积。后者可用于异丙肾上腺素治疗支气管哮喘。较大雾粒的喷雾剂(nebula)只能用于鼻咽部的局部治疗,如抗菌、消炎、祛痰、通鼻塞等。
4.经皮(transdermal)给药 除汗腺外,皮肤不透水,但脂溶性药物可以缓慢通透。许多杀虫药可以经皮吸收中毒。利用这一原理可以经皮给药以达到局部或全身药效,近年来有许多促皮吸收剂加氮酮(azone),可与药物制成贴皮剂,如硝苯地平贴皮剂以达到持久的全身疗效,对于容易经皮吸收的硝酸甘油也可制成缓释贴皮剂预防心绞痛发作,每日只贴一次。
二、分布
药物进入循环后首先与血浆蛋白结合(plasmaprotein binding)。酸性药物多与清蛋白结合,碱性药物多与α[XB]1[/XB]酸性糖蛋白结合,还有少数药物与球蛋白结合。这种结合和药物与受体蛋白结合情况相似:
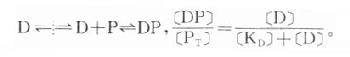
可见药物的血浆蛋白结合量([DP])受药物浓度([D]),血浆蛋白(P)的质和量及解离常数(K[XB]D[/XB])影响,各药不同而且结合率(血中与蛋白结合的药物与总药量的比值)随剂量增大而减少。药理学书籍收载药物的血浆蛋白结合率是在常用剂量范围内对正常人测定的数值。药物与血浆蛋白的结合是可逆性的,结合后药理活性暂时消失,结合物分子变大不能通过毛细管壁暂时“储存”于血液中。上述反应式中纵向虚线代表毛细管壁,在吸收过程中游离药物穿透毛细管壁进血液后与血浆蛋白结合,反应平衡向右移,有利于吸收。在消除过程中(如肝摄取及肾小管分泌),血中游离药物被除去,反应平衡左移,有利于消除。药物与血浆蛋白结合特异性低,而血浆蛋白结合点有限,两个药物可能竞争与同一蛋白结合而发生置换现象。如某药结合率达99%,当被另药置换而下降1%时,则游离型(具有药理活性)药物浓度在理论上将增加100%,可能导致中毒。但一般药物在被置换过程中,游离型药物会加速被消除,血浆中游离型药物浓度难以持续增高。药物也可能与内源性代谢物竞争与血浆蛋白结合,例如磺胺药置换胆红素与血浆蛋白结合,在新生儿可能导致核黄疸症。血浆蛋白过少(如肝硬化)或变质(如尿毒症)时药物血浆蛋白结合率下降,也容易发生毒性反应。
吸收的药物通过循环迅速向全身组织输送,首先向血流量大的器官分布(distribution),然后向血流量小的组织转移,这种现象称为再分布(redistribution),如硫喷妥先在血流量大的脑中发挥麻醉效应,然后向脂肪等组织转移,效应很快消失。经过一段时间后血药浓度趋向“稳定”,分布达到“平衡”,但各组织中药物并不均等,血浆药物浓度与组织内浓度也不相等。这是由于药物与组织蛋白亲和力不同所致。因此这种“平衡”称为假平衡(pseudoequilibrium),这时血浆药物浓度高低可以反映靶器官药物结合量多少。药物在靶器官浓度决定药物效应强弱,故测定血浆药物浓度可以估算药物效应强度。某些药物可以分布至脂肪、骨质等无生理活性组织形成储库,或结合于毛发指(趾)甲组织。药物的pKa及体液pH是决定药物分布的另一因素,细胞内液pH(约为7.0)略低于细胞外液(约7.4),弱碱性药物在细胞内浓度略高,弱酸性药物在细胞外液浓度略高,根据这一原理,弱酸性药物苯巴比妥中毒时用碳酸氢钠碱化血液及尿液可使脑细胞中药物向血浆转移并加速自尿排泄,是重要救治措施之一。
血脑屏障(blood-brainbarrier)脑是血流量较大的器官,但药物在脑组织浓度一般较低,这是由于血脑屏障所致。在组织学上血脑屏障是由血-脑、血-脑脊液及脑脊液-脑三种屏障的总称,实际上能阻碍药物穿透的主要是前二者。脑毛细血管内皮细胞间紧密联接,基底膜外还有一层星状细胞包围,药物较难穿透。脑脊液不含蛋白质,即使少量未与血浆蛋白结合的脂溶性药物可以穿透进入脑脊液,其后药物进入静脉的速度较快,故脑脊液中药物浓度总是低于血浆浓度,这是大脑自我保护机制。治疗脑病可以选用极性低的脂溶性药物,例如磺胺药中的磺胺嘧啶。为了减少中枢神经不良反应,对于生物碱可将之季铵化以增加其极性,例如将阿托品季铵化变为甲基阿托品后不能通过血脑屏障,即不致发生中枢兴奋反应。
胎盘屏障(placentabarrier)是胎盘绒毛与子宫血窦间的屏障,由于母亲与胎儿间交换营养成分与代谢废物的需要,其通透性与一般毛细管无显著差别,只是到达胎盘的母体血流量少,进入胎儿循环慢一些罢了。例如母亲注射磺胺嘧啶2小时后才能与胎儿达到平衡。利用这一原理可以在预期胎儿娩出前短时内注射镇静镇痛药,新生儿不致遭受影响。应该注意的是几乎所有药物都能穿透胎盘屏障进入胚胎循环,在妊娠期间应禁用对胎儿发育有影响的药物。
三、生物转化
药物,作为外来活性物质(xenobiotic),机体首先要将之灭活,同时还要促其自体内消除。能大量吸收进入体内的药物多是极性低的脂溶性药物,在排泄过程中易被再吸收,不易消除。体内药物主要在肝脏生物转化(biotransformation)而失去药理活性,并转化为极性高的水溶性代谢物而利于排出体外。生物转化与排泄统称为消除(elimination)。
生物转化分两步进行,第一步为氧化、还原或水解,第二步为结合。第一步反应使多数药物灭活,但少数例外反而活化,故生物转化不能称为解毒过程。第二步与体内物质结合后总是使药物活性降低或灭活并使极性增加。各药在体内转化过程不同,有的只经一步转化,有的完全不变自肾排出,有的经多步转化生成多个代谢产物。
肝脏微粒体的细胞色素P-450酶系统是促进药物生物转化的主要酶系统,故又简称肝药酶,现已分离出70余种。此酶系统的基本作用是从辅酶Ⅱ及细胞色素b[XB]5[/XB]获得两个H[SB]+[/SB],另外接受一个氧分子,其中一个氧原子使药物羟化,另一个氧原子与两个H[SB]+[/SB]结合成水(RH+NADPH+O[XB]2[/XB]+2H[SB]+[/SB]→ROH+NADP[SB]+[/SB]+H[XB]2[/XB]O),没有相应的还原产物,故又名单加氧酶,能对数百种药物起反应(图3-1)。此酶系统活性有限,在药物间容易发生竞争性抑制。它又不稳定,个体差异大,且易受药物的诱导或抑制。例如苯巴比妥能促进光面肌浆网增生,其中P-450酶系统活性增加,加速药物生物转化,这是其自身耐受性及与其他药物交叉耐受性的原因。西米替丁抑制P-450酶系统活性,可使其他药物效应敏化。该酶系统在缺氧条件下可对偶氮及芳香硝基化合物产生还原反应,生成胺基(图3-2)。微粒体内还存在水解酶及葡萄糖醛酸转移酶。
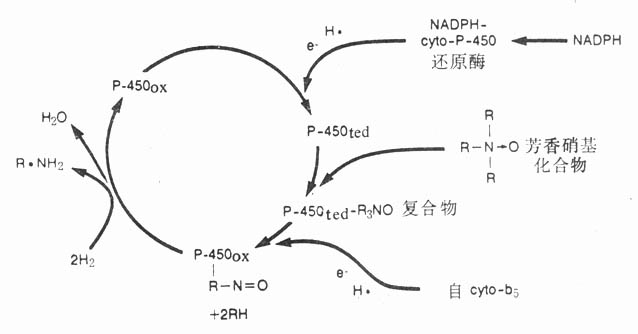
图3-1细胞色素P-450酶系统对药物氧化过程示意图

图3-2 细胞色素P-450酶系统对药物还原过程示意图
生物转化的第二步反应是结合。多数经过氧化反应的药物再经肝微粒体的葡萄糖醛酸转移酶作用与葡萄糖醛酸结合。有些药物还能和乙酰基、甘氨酸、硫酸等结合。这些结合反应都需要供体参加,例如二磷酸尿嘧啶是葡萄糖醛酸的供体。药物在体内转化过程,举例说明见表3-1。
表3-1药物生物转化类型举例
| 转化类型 | 转化反应通式 | 酶系 | 药物举例 |
| 1.氧化 脂肪族羟化 芳香族羟化 N去烷基 O去烷基 硫氧化 去硫 去卤 环氧化 醇类氧化 醛类氧化 胺类氧化 嘌呤氧化 2.还原 硝基还原 偶氮还原 醛类还原 酮类还原 3.水解 酰胺键水解 酯键水解 4.结合 葡萄糖醛酸 结合 乙酰化 | R→ROH Ar→ArOH CH[XB]3[/XB] | R[XB]1[/XB]―N―R[XB]2[/XB]→R[XB]1[/XB]―NH―R[XB]2[/XB] R―O―CH[XB]3[/XB]→ROH O ‖ R[XB]1[/XB]―S―R[XB]2[/XB]→R[XB]1[/XB]―S―R[XB]2[/XB] S O ‖ ‖ R[XB]1[/XB]―P―R[XB]2[/XB]→R[XB]1[/XB]―P―R[XB]2[/XB] X OH | | R[XB]1[/XB]―CH―R[XB]2[/XB]→R[XB]1[/XB]―CH―R[XB]2[/XB]+HX O / / R[XB]1[/XB]―CH=CH―R[XB]2[/XB]→R[XB]1[/XB]―CH―CH―R[XB]2[/XB] R―CH[XB]2[/XB]OH→RCHO RCHO→RCOOH RCH[XB]2[/XB]NH[XB]2[/XB]→RCHO+NH[XB]2[/XB] Ar(N)→Ar(O) ArNO[XB]2[/XB]→ArNH[XB]2[/XB] Ar[XB]1[/XB]―N=N―Ar[XB]2[/XB]→Ar[XB]1[/XB]NH[XB]2[/XB]+Ar[XB]2[/XB]NH[XB]2[/XB] RCHO→RCH[XB]2[/XB]OH O OH ‖ | R[XB]1[/XB]―C―R[XB]2[/XB]→R[XB]1[/XB]―CH―R[XB]2[/XB] R[XB]1[/XB]―CONH―R[XB]2[/XB]→R[XB]1[/XB]COOH+R[XB]2[/XB]NH[XB]2[/XB] R[XB]1[/XB]COOR[XB]2[/XB]→R[XB]1[/XB]COOH+R[XB]2[/XB]OH 载体:UDP-葡萄糖醛酸 载体:乙酰辅酶A | 微粒体酶 微粒体酶 微粒体酶 微粒体酶 微粒体酶 微粒体酶 微粒体酶 微粒体酶 非微粒体酶 非微粒体酶 非微粒体酶 非微粒体酶 微粒体酶 微粒体酶 非微粒体酶 非微粒体酶 微粒体酶 非微粒体酶 微粒体酶 非微粒体酶 | 司可巴比妥 苯妥英 地西泮 可待因 氯丙嗪 对硫磷 氟烷 苯并芘(致癌物) 乙醇 乙醛 肾上腺素,组胺 茶碱 氯硝西泮 百浪多息 水合氯醛 纳洛酮 利多卡因,普鲁卡因胺 乙酰胆碱,普鲁卡因 氯霉素,吗啡 异烟肼 |
四、排 泄
药物在体内最后的过程是排泄(excretion),肾脏是主要排泄器官。游离的药物能通过肾小球过滤进入肾小管。随着原尿水分的回收,药物浓度上升。当超过血浆浓度时,那些极性低、脂溶性大的药物反向血浆扩散(再吸收),排泄较少也较慢。只有那些经过生物转化的极性高、水溶性代谢物不被再吸收而顺利排出。有些药物在近曲小管由载体主动转运入肾小管,排泄较快。在该处有两个主动分泌通道,一是弱酸类通道,另一是弱碱类通道,分别由两类载体转运,同类药物间可能有竞争性抑制。例如丙磺舒抑制青霉素主动分泌,使后者排泄减慢,药效延长并增强。碱化尿液使酸性药物在尿中离子化,酸化尿液使碱性药物在尿中离子化,利用离子障原理阻止药物再吸收,加速其排泄,这是药物中毒常用的解毒方法(图3-3)。
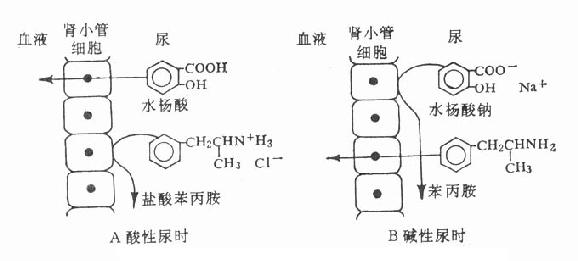
图3-3尿液酿碱度对弱酸性(水杨酸)及弱碱性
(苯丙胺)药物在肾小管内再吸收的影响
药物可自胆汁排泄,原理与肾排泄相似,但不是药物排泄的主要途径。药物自胆排泄有酸性、碱性及中性三个主动排泄通道。有些药物在肝细胞与葡萄糖醛酸等结合后排入胆中,随胆汁到达小肠后被水解,游离药物被重吸收,称为肝肠循环(hepato-enteralcirculation)。在胆道引流病人,药物的血浆半衰期将显著缩短,如氯霉素、洋地黄等。乳汁pH略低于血浆,碱性药物可以自乳汁排泄,哺乳婴儿可能受累。胃液酸度更高,某些生物碱(如吗啡等)注射给药也可向胃液扩散,洗胃是中毒治疗和诊断的措施。药物也可自唾液及汗液排泄。粪中药物多数是口服未被吸收的药物。
肺脏是某些挥发性药物的主要排泄途径,检测呼出气中的乙醇量是诊断酒后驾车的快速简便的方法。
