第三节 产道异常
骨产道异常
骨盆是产道的主要构成部分,其大小和形状与分娩的难易有直接关系。骨盆结构形态异常,或径线较正常为短,称为骨盆狭窄。骨盆狭窄以骨盆入口前后径较多见。盆腔(中段)及骨盆出口狭窄较少见。产道正常而胎儿过大,因相对头盆不称而引起的难产,其临床表现及处理与骨盆狭窄相同。
一、临床分类
狭窄骨盆的种类甚多,较常见的四种如下:
(一)扁平骨盆 骨盆入口前后径缩短,横径正常,多为儿童期患佝偻病的结果。此类骨盆的特点为:骶岬向前倾斜,突入骨盆入口,使入口平面的前后径缩短,骶骨下段则向后移,故盆腔及出口的各径正常,甚至稍大(图97、98)。
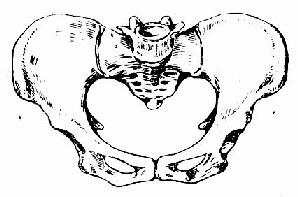
图97 扁平骨盆正面观

图98扁平骨盆矢状断面图
(入口前后径缩短,髂棘、髂嵴(骶胛向前突,入口前后径缩短,骶骨
间径等长,甚至前者不较后者长)下段向后倾斜,骨盆出口反可因而增大)
(二)均小骨盆 骨盆形状正常,但各径线可较正常值缩短2cm以上,因此,它的各个平面都有一定程度的缩小。多见于矮小妇女。
(三)漏斗型骨盆 骨盆入口各径线尚正常,仅中段和出口径线狭小,骨盆壁向内倾斜,坐骨结节间径<7.5cm,骨盆呈漏斗状。
(四)畸形骨盆 骨盆变形,左右不对称,见于小儿麻痹后遗症、先天性畸形、长期缺钙、外伤以及脊柱与骨盆关节结核病等。
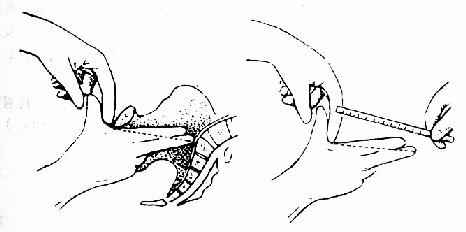
图99 “对角径”测量法
二、诊断
(一)病史 应详询儿童时期是否患过佝偻病、脊髓灰质炎、结核病等,以及过去分娩情况。
(二)一般检查 注意一般发育情况。身材矮小、胎位异常、初产妇临产前胎头未入盆及(或)有悬垂腹者,都表明骨盆可能狭窄。跛行者,骨盆可能倾斜。
(三)骨盆测量 骶耻外径<17cm,应怀疑为扁平骨盆;各径小于正常值1.5cm以上者为均小骨盆;坐骨结节间径在7cm以下者,多同时存在中段狭窄,应进一步骨盆内测量:
1.测量“对角径” 以食、中指伸入阴道,测量骶岬与耻骨联合下缘间的距离,检查时应同时了解骶骨弯度、坐骨棘的突出程度及耻骨弓的宽度等,骶骨较直或坐骨棘突入盆腔较显著,都说明有骨盆中段狭窄的可能。
2.X线骨盆测量 摄骨盆前后位及侧位片各一张,可更准确地测量骨盆各平面径线,并可观察骨盆形状、胎方位及头盆间关系等。目前已很少采用此法。
(四)头盆关系检查(跨耻征) 产妇平卧,检查胎头与耻骨联合间的关系。头低于耻骨联合水平者,称跨耻征(一),表明无头盆不称;两者在同一水平线,为跨耻征可疑,可能有轻度头盆不称;头高于耻骨联合水平者,为跨耻征阳性,说明有明显头盆不称(图100)。
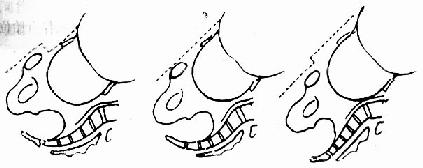
图100 头盆关系检查
⑴头盆相称 ⑵头盆可能不称 ⑶头盆不称
(五)超声检查 可测量儿头双顶径及估计胎儿大小,阴道超声可作骨盆内径测量,可取代X线摄片。
三、分娩经过及预后
因头盆不称,胎头入盆多有困难或不能入盆,常出现胎位不正,使产程延长,最后可引起宫缩乏力,产妇衰竭。少数可因梗阻而出现强直性宫缩,如不处理或处理不及时,可造成子宫破裂、胎膜早破、脐带脱垂、胎儿宫内窒息、产后出血、感染及瘘管形成等,皆为常见并发症。轻度头盆不称,胎儿多能自产,经过如下:
(一)扁平骨盆 因骨盆入口前后径小,儿头入盆不易,但在强有力的阵缩下,儿头在颅顶骨重叠、各径线缩短及儿头变形的情况下,可逐渐下降进入盆腔(图101)。胎头一旦入盆,因盆腔及出口大小多正常,即可顺利娩出。
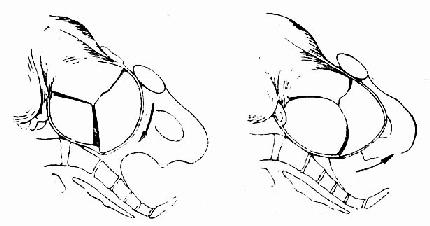
图101 扁平骨盆儿头入盆经过示意图
头多向后偏,颅骨重叠变形,后顶前顶骨越过耻骨降入盆腔,
骨遏止于骶胛前,前顶骨先入盆 后顶骨随之由骶胛前滑入盆腔
(二)均小骨盆 因各径线均小,儿头入盆困难,经过盆腔及出口亦不易。若胎儿小,胎头可极度变形,缓慢下降。胎儿娩出时,因耻骨弓也多狭小,骨盆出口平面的前半部不能很好被利用,儿头只好向后移,因而可能造成深度会阴撕裂。若胎儿较大、胎位不正或产力差,经阴道分娩将发生困难。
(三)漏斗型骨盆 骨盆中段狭窄时,将妨碍胎头旋转,致产程延长。狭窄显著或胎儿较大者,可引起宫缩乏力或造成胎头的“深横阻滞”。骨盆出口狭窄时,儿头入盆问题不大,出盆时方遇困难。单纯性出口狭窄很少见,多与中段狭窄同时存在。
(四)畸形骨盆 轻者可能不影响分娩,重者可出现头盆不称或伴有胎位不正等而致难产。
四、处理
(一)骨盆入口狭窄 视入口前后径的狭窄程度和胎儿的大小而定。
1.选择性剖宫产 在临产前或在分娩发动时剖宫取胎,适用于下列情况:
⑴骨盆显著狭窄、入口前后径<9cm者,足月胎儿一般不能从阴道娩出,前后径<6.5cm时,虽碎胎也不能娩出,必须剖宫;
⑵轻度狭窄,同时具有下列情况者:胎儿大、胎位异常、高龄初产妇、重度妊高征及胎儿珍贵患者:
⑶屡有难产史且无一存活者。
2.试产 骶耻外径在17cm左右,或入口前后径不小于9cm及胎儿不过大者,可试从阴道分娩。试产时应密切观察宫缩、胎心音及胎头下降情况,并注意产妇的营养和休息。如宫渐开大,儿头渐下降入盆,即为试产成功,多能自产,必要时可用负压吸引或产钳助产。若宫缩良好,经6~8小时(视头盆不称的程度而定)胎头仍不下降、宫口扩张迟缓或停止扩张者,表明试产失败,应及时剖宫。若试产时出现子宫破裂先兆或胎心音有改变,应从速剖宫,并发宫缩乏力、胎膜早破及持续性枕后位者,也以剖宫为宜。如胎儿已死,则以穿颅为宜。
(二)骨盆中段狭窄
有高度狭窄者宜剖宫。头已伸入盆腔者多能自然娩出。遇深横阻滞或枕后位娩出有困难时,需手术助产。
(三)骨盆出口狭窄
出口横径<7cm时,应测后矢状径,即自出口横径的中心点至尾骨尖的距离。如横径与后矢状径之和>15cm,儿头可通过,大都须作较大的会阴切开,以免发生深度会阴撕裂。如二者之和<15cm,则胎头不能通过,需剖宫或穿颅(图102)。
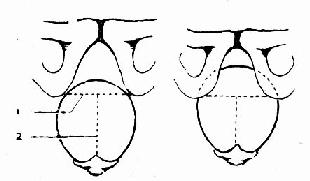
图102 出口狭窄对分娩的影响
⒈出口横径 ⒉后矢状径
横径短而后矢状径长,二者的和>15cm者,胎儿可娩出;≤15cm,多不能娩出
软产道异常
软产道异常亦可引起难产,故在早孕期作一次阴道检查,以了解外阴、阴道及宫颈情况,以及有无盆腔其它异常等,具有一定临床意义。
下列情况可能引起分娩困难。
一、会阴强硬 多见于年龄较大初产妇,因纤维组织弹性减退所致。有时则因疤痕引起,分娩时不易扩张,第二产程延长,可造成严重会阴撕裂,需切开会阴。
二、阴道狭窄 纵膈及横膈,分娩时可妨碍先露部下降。较薄的纵膈在分娩时可被撕裂,较厚的需手术切除。先天性阴道横膈可在分娩时包住先露部,中间小孔可被误认为扩张的宫颈口。临产后遇胎头深入阴道迟迟不能娩出而宫口查不清者,应及时行阴道检查以明确诊断。横膈薄者,分娩时可渐被扩张或撕裂,较厚者不能扩张,须作“十”字切口,在分娩结束时切除剩余部分后缝合。过厚者有时需剖宫取胎。
三、宫颈强硬 有时见于高龄初产妇,阵缩良好而宫颈口不扩张。可能与精神紧张有关。明确诊断后,在宫颈部注射少量奴夫卡因,可使宫颈扩张。如无效,考虑剖宫分娩。
四、盆腔肿瘤
子宫肌瘤或卵巢肿瘤可影响分娩,子宫壁间肌瘤或粘膜下肌瘤位于子宫下段及宫颈者,可使分娩受阻或引起胎位异常(图103),如引起分娩梗阻者应剖宫分娩。并酌情行肌瘤剜除或子宫切除术。卵巢囊肿在分娩时可能破裂或阻塞产道(图104),应剖宫取胎,并切除肿瘤如不阻塞产道亦可自阴道试产。
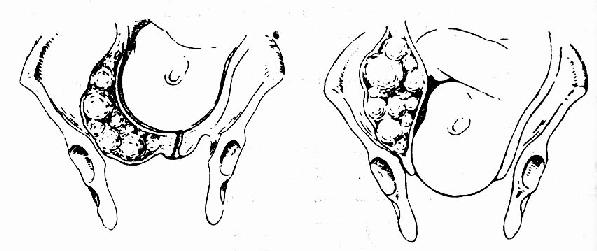
图103 宫颈浆膜下肌瘤,随宫颈口的展平开大,向上退出盆腔,不影响分娩
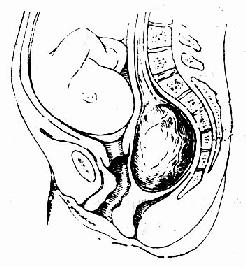
图104 卵巢囊肿阻塞产道
