第二节 子宫颈疾病
一、慢性子宫颈炎
慢性子宫颈炎(chronic cervicitis)是育龄妇女最常见的疾病。常由链球菌、葡萄球菌及肠球菌引起。临床上主要表现为白带过多。阴道镜可见子宫颈粘膜充血。镜下为子宫颈非特殊性炎症,可见子宫颈内膜上皮下有淋巴细胞、浆细胞及单核细胞浸润。子宫颈柱状上皮及腺上皮常伴有不同程度鳞状上皮化生。少数也可因感染病毒、结核、寄生虫及放线菌等引起特殊性炎症。
慢性子宫颈炎时子宫颈阴道部鳞状上皮有时坏死脱落,形成表浅的缺损,称真性糜烂,较少见。临床上常见的宫颈糜烂(cervical erosion)实质上是宫颈先前损伤的上皮已被宫颈管内柱状上皮外移取代了子宫颈阴道部的鳞状上皮。由于单层柱状上皮很薄,使上皮下血管容易显露而呈红色,看上去像糜烂,实际上为假性糜烂。多发生在育龄或卵巢功能旺盛的妇女,由于雌激素水平增高,使宫颈管内柱状上皮增生越出宫颈外口。间质内常无明显炎症现象,在产后或绝经后可自行消退。
慢性子宫颈炎时子宫颈腺的颈部易被增生的纤维组织所压迫,或由于腺腔被粘液或化生的鳞状上皮阻塞,使粘液潴留,腺体扩大成囊状,直径一般在数毫米至1厘米,称子宫颈腺囊肿,又称纳博特囊肿(Nabothian cyst)。
有些病例由于子宫颈粘膜、腺体和固有膜结缔组织呈局限性增生而形成子宫颈息肉(cervical ployp)。直径自数毫米到数厘米不等。呈粉白色或粉红色,常有蒂。镜下主要由腺体和结缔组织构成。间质充血、水肿及多少不等的慢性炎性细胞浸润。表面被覆单层柱状上皮或鳞状上皮。宫颈息肉属良性瘤样病变,恶变率很低,在1%以下。
二、子宫颈上皮不典型增生
子宫颈上皮不典型增生(dysplasia of cervical epithelium)属癌前病变。表现在子宫颈上皮层内出现异型细胞:细胞核大、浓染、染色质增粗、核大小不一、形状不规则、核分裂像增多、有病理性核分裂、细胞极性紊乱等。不典型增生可分三级:Ⅰ级(轻度),上述异型细胞局限于上皮层的下1/3区。Ⅱ级(中度),增生的异型细胞占上皮层下部的1/3至2/3。Ⅲ级(重度),增生的异型细胞超过全层的2/3。一般,级别越高,发展为浸润癌的机会越多;级别越低,自然消退的机会也越多。轻度不典型增生在子宫颈慢性炎症中常可见到,多可迅速恢复,其恶变率很低。中度不典型增生可发展为重度不典型增生。而重度不典型增生则具有高度恶变危险。子宫颈不典型增生经过治疗后,多数可消退,有些病例可长期存在,少数病例最终可发展为癌。
三、子宫颈原位癌
子宫颈原位癌(carcinoma in situ)癌细胞局限于上皮全层内、尚未穿破上皮基底膜侵入下方固有膜。子宫颈原位癌的异型细胞比不典型增生者更具显着的多形性。镜下,上皮层完全为癌细胞所取代,细胞大小、形状不一,呈圆形、卵圆形、梭形,偶见巨核、多核,排列紊乱,层次不清,极向消失。核大浓染、大小及形状不一、染色质增粗,核分裂像常见,并有病理性核分裂像。胞浆相对减少,核浆比值增大(图13-3)。原位癌癌细胞可由表面沿基底膜伸入腺体内,致整个腺管或其一部分为癌细胞所取代,但腺管轮廓尚存,腺体基底膜完整,癌细胞未浸润到固有膜。这种变化称原位癌累及腺体。原位癌累及腺体并不一定发展为浸润癌。部分子宫颈原位癌可长期不发生浸润,个别病例甚至可自行消退。但由于原位癌特别是原位癌累及腺体具有发展为浸润癌的倾向,故一旦发现,应及时给予适当治疗。
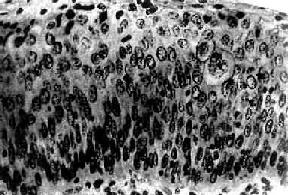
图13-3 子宫颈原位癌
癌变限于上皮层内,细胞核肥大、深染,大小不一,形态不规则,核仁明显,核分裂像易见,且见巨细胞(右侧上方),这种细胞间变累及上皮全层,但基底膜完整,癌细胞未浸润到基底膜下间质
由于重度不典型增生和原位癌没有明显界限,有学者将不同程度的不典型增生和原位癌统称为宫颈上皮内新生物(cervical intraepithelial neoplasm,CIN)。Ⅰ级(轻度)不典型增生为CINⅠ。Ⅱ级(中度)不典型增生为CINⅡ。Ⅲ级(重度)不典型增生及原位癌为CINⅢ。他们认为这些病变是有连续关系的,只是在程度上不同而已。这一组病变是处于正常鳞状上皮和浸润癌之间的变化阶段。上皮的不典型增生-原位癌-浸润癌是一个逐渐连续发展的过程。但并非所有子宫颈浸润癌的形成均必须通过这一过程,也不是所有的上皮不典型增生均必然发展为子宫颈癌。癌前病变具有进展性和可逆性,决定于病变的范围及程度。
四、子宫颈癌
子宫颈癌(carcinoma of cervix)是女性生殖系统中常见的恶性肿瘤之一。发病年龄以40~60岁最多,平均年龄50岁。由于防癌工作的开展,很多子宫颈癌能在早期被发现,因此晚期癌远较过去为少。五年生存率明显提高。目前对宫颈癌的临床和病理工作也都着重于对早期癌的发现。其研究方向也更着重于对亚临床宫颈癌的诊断。
宫颈癌的病因尚无定论,一般认为与早婚、多产、性生活紊乱、宫颈裂伤、包皮垢及感染等因素有关。近年来对病毒病因研究较多,许多作者通过免疫荧光法在宫颈癌细胞中找到HSV-2型抗原,并从宫颈癌活组织中已分离出HSV-2型病毒DNA。也有人用多聚酶链反应(PCR)及原位核酸分子杂交技术在宫颈癌组织中证实有HPv DNA,说明HPV感染,尤其是HPV16、18、31型与宫颈癌的发病有关。但现有资料尚未能证实病毒是直接致癌的。其作用机制有待进一步研究。
子宫颈癌的组织发生来源主要有三,即宫颈阴道部或移行带的鳞状上皮、柱状上皮下的储备细胞及子宫颈管粘膜柱状上皮。
子宫颈癌的组织类型主要有鳞状细胞癌及腺癌两种。
(一)子宫颈鳞癌
子宫颈鳞癌在子宫颈癌中最为常见,其发生率约占子宫颈恶性肿瘤的90%以上。根据癌发展的过程,可分早期浸润癌及浸润癌。
1.早期浸润癌或微浸润癌(microinvasive carcinoma)是指上皮内癌突破基底膜向固有膜浸润,浸润深度不超过基底膜下3~5mm,在固有膜中形成一些不规则的癌细胞条索或小团块。一般肉眼不能判断,只能在显微镜下证明有早期浸润。早期浸润癌可来源于原位癌的进展或由其它上皮异常甚或完全正常的鳞状上皮增生直接发展形成。
2.浸润癌(incasive carcinoma)指癌组织突破基底膜,明显浸润到间质内,浸润深度超过基底膜下5mm,并伴有临床症状者。肉眼观,主要表现为内生浸润型(图13-4)、溃疡状或外生乳头状、菜花状。镜下,按其分化程度可分为三型:①高分化鳞癌,约占20%,癌细胞主要为多角形,似鳞状上皮的棘细胞,有角化及癌珠形成,核分裂像不多,对放射线不敏感。②中分化鳞癌,约占60%,多为大细胞型,癌细胞为椭圆形或大梭形,无明显癌珠,核分裂像和细胞异型性较明显,对放射线较敏感。③低分化鳞癌,约占20%,多为小细胞型,细胞呈小梭形,似基底细胞,异型性及核分裂像都很明显,对放射线最敏感,但预后较差。
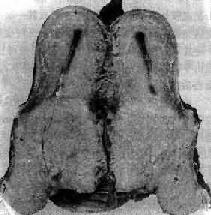
图13-4 子宫颈癌(内生浸润型)
切面见癌组织灰白色,呈结节状在子宫颈管内浸润生长
(二)子宫颈腺癌
子宫颈腺癌较鳞癌少见,其发生率约占宫颈浸润癌的5%左右,近年来报道宫颈腺癌的发病率有上升趋势,约占宫颈浸润癌的8%~12.7%,平均发病年龄56岁,较鳞癌患者的平均年龄大5岁。在20岁以下青年女性的宫颈癌中,则以腺癌为多。有人认为口服避孕药与宫颈腺癌发病率升高有关,但尚不能定论。其组织发生主要来源于宫颈表面及腺体的柱状上皮,少数起源于柱状上皮下的储备细胞。大体类型与鳞癌基本相同。镜下,呈一般腺癌的结构。有些病例表面为高分化类型,往往需多次活检才能证实。有时可表现为乳头状腺癌、透明细胞癌、棘腺癌和腺鳞癌等。宫颈腺癌对放射线不敏感,易早期发生转移,应尽早争取手术治疗,预后较宫颈鳞癌差。
子宫颈癌的扩展和转移
子宫颈癌的主要扩展途径为直接蔓延和经淋巴道转移,血行转移较少。癌组织可直接蔓延或循淋巴管浸润而侵犯邻接组织。向下可侵犯阴道,向上可蔓延至宫体,向两侧可以延及宫旁及盆壁组织,可因肿瘤压迫输尿管而引起肾盂积水。晚期可侵犯膀胱和直肠。淋巴道转移是宫颈癌最重要和最多见的转移途径。一般是通过宫颈旁淋巴管先转移至闭孔、髂内、髂外等淋巴结,而后再转移至髂总、深腹股沟或骶前淋巴结(图13-5)。晚期患者可转移至锁骨上淋巴结。血行转移在宫颈癌很少见,其最多见的部位是肺、骨及肝。
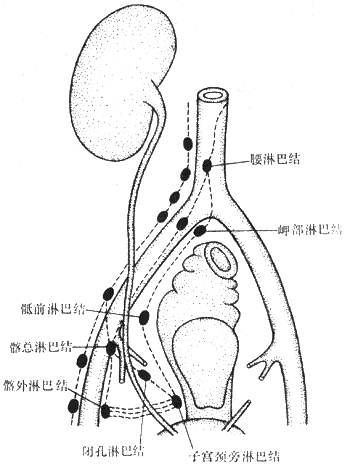
图13-5 子宫颈癌淋巴道转移示意图
