第四章 血型与输血
第一节 血型
最早,血型是指存在于红细胞上特异性同种抗原而言,后来发现红细胞上具有的同种抗原远较想象的复杂,而且除红细胞外,白细胞、血小板上也都有同种抗原,这就使血型的概念有所扩大。目前可发理解为血型是血液系统的一种遗传多态性,是产生气壮山河原体抗体的遗传性状,池给缺乏某种抗原体的个体输入此种抗原时,可以刺激产生相应的抗体。只有极少数抗原为各类细胞所共有,如ABO和HLA抗原几乎存在于身体各种细胞,而大部分抗原则仅存在于红细胞、粒细胞、淋巴细胞或血小板中的某一种成分上。
一、ABO血型系统
目前已识别的血型中,以红细胞抗原检出的数量最多,约有400多种。按其性质和遗传上相关性,可分别归类为若干血型系统,以及高频率、低频率血型抗原组等。在这些每人具有其中一小部分,其临床意义的重要程度,取决于此系统的抗体在体内破坏红细胞的能力,以及在人群中产生抗体的能力。
ABO系统是第一个被描述的红细胞血型系统,于20世纪初由Landsteiner提出的,也是最具有临床意义的一个系统。根据Landsteiner的理论,红细胞有A、B两种抗原,并由这两种抗原及抗体在红细胞上存在的情况决定有四种ABO血型(表4-1)。
表4-1 ABO血型分类
| 血型 | 红细胞上抗原 | 血清中抗体 |
| A | A | 抗B |
| B | B | 抗A |
| O | 棗 | 抗A,抗B |
| AB | AB | 棗 |
ABO血型中的天然抗体可以引起具有不配的抗原的红细胞产生迅速地、完全地血管内溶血,因此对输血至关重要。输入ABO血型不合血液,将引起严重的输血反应,以至于发生死亡事故。
(一)ABO系统抗原
1.ABO抗原的遗传:ABO血型的系统的产生及定位由3个离位点的基因所控制,即ABO、HB、Seee基因。基因Hb和Seee紧密相边第29对染色体上。关于ABO基因,先后有两种学说,即“两对独立的等位基因”和“三复等位基因”学说,现在一般都接受后者。这一学说于1924年由Betnstien提出,他认为在决定ABO血型遗传的基因座上,有A、B、O三个等位基因。现已知ABO遗传座位在第9号染色体的长臂三区四带。A、B基因对于O基因而言为显性基因。父母双方如各遗传给予代一个基因,则可组成6个基因型,因为O为隐性基因,所以只有四种表型。(表4-2)
从父母的血型,可推测子代的血型,从而有助于做亲子鉴定。(表4-3)
表4-2 ABO血型的基因型与表型
| 基因型 | 表型 |
| OO | O |
| AO,AA | A |
| BO,BB | B |
| AB | AB |
表4-3 ABO血型的遗传
| 父母表型 | 父母基因型 | 子女可能表型(和基因型) |
| A×A | AA×AA AA×AO AO×AO | A(AA A(AA、AO) A(AA、AO)或O(OO) |
| B×B | BB×BB BB×BO BO×BO | B(BB) B(BB、BO)或O(OO) B(BB、BO) |
| AB×AB | AB×AB | AB(AB)A(AA)B(BB) |
| O×O | OO×OO | O(OO) |
| A×B | AA×BB AO×BB AA×BO AO×BO | AB(AB) AB(AB)B(BO) AB(AB)A(AO) AB(AB)A(AO)B(BO)O(OO) |
| A×O | AA×OO AO×OO | A(AO) A(AO)O(OO) |
| A×AB | AA×AB AO×AB | AB(AB)A(AA) AB(AB)A(AA、AO)B(BO) |
| B×O | BB×OO BO×OO | B(BO) |
| B×AB | BB×AB BO×AB | B(BO)O(OO) AB(AB)B(BB) |
| AB×O | AB×OO | AB(AB)B(BB、BO)A(AO) A(AO)B(BO) |
2.ABO抗原的生物合成:基因ABO及H控制着A、B抗原的形成。每个人从父母处分别获得ABO基因,它们决定阒红细胞膜上有抗原。O基因为无效基因,它没有相应的答产生。H位点的两个等位基因之一,H产生一种酶,在其作用下生成A或B抗原的前身物质。ABH血型抗原决定簇的前身物质是红细胞膜上含4个糖的低聚含有4个糖的低聚集糖链,由于各自的糖基转移酶作用决定抗物质的形成。首先由H基因控制形成岩藻糖转移酶,它把一个岩藻溏接于其前身物质,即红细胞膜上寡糖链的半乳糖上形成H物质。H物A、B抗原的前身物质,基因H是无资格基因,没有终产物。基因A与B不直接产生抗原,而是分别生成酶A、酶B,酶A把一个N-乙酰半乳糖胺连接到H物质的D-法乳糖结构上,产生抗原A特性。酶B把一个D-半乳糖分子连接到H物质的半乳糖上形成B抗原特性。所以A和B活性的糖均连接在H物质的半乳糖上,两者之区别仅为一个糖基之差(图4-1)。如果这末端的半乳糖上既不连接N-乙酰半乳糖胺,又不连接半乳糖,则仞有H基因时,则仅有H抗原物质的前身物质,因H基因不合成岩藻糖转移酶,所以HH纯合子没有H抗原。由于无H抗原,当然也就不能形成抗原A与B了,其结果是形成Oh型(孟买型)。(图4-2)
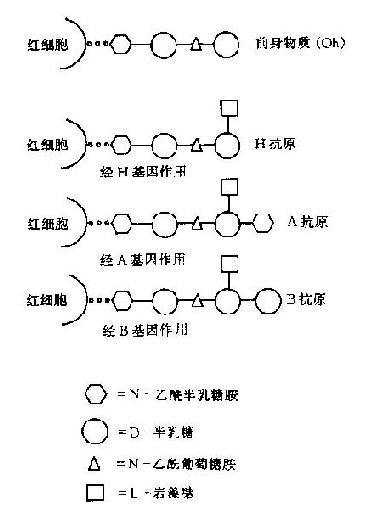
图4-1 H,A,B抗原和糖结构
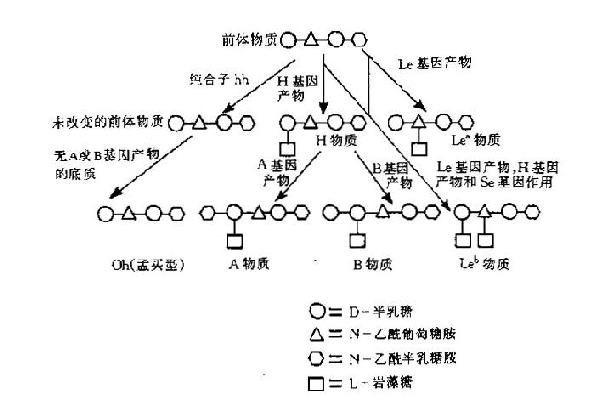
图4-2 H,A,B及Lewis抗原形成示意图
基因A比B更易引导形成高浓度的糖革转移酶,而使红细胞吏易转变到抗原A位点。O基因是无效基因,不能引导转移酶的产生,因此涌在H物质上连接糖基,其结果是O型红细胞的H抗原浓度最高。但不管是A型或B型红细胞上,都还有一定数最未转变的H抗原。H抗原活力强度的顺序为O>A[XB]2[/XB]>A[XB]2[/XB]B>B>A[XB]1[/XB]>A[XB]1[/XB]B。
3.抗原的发生:5-6周胎儿红细胞已可测出ABH抗原,但整个妊娠期间其浓度增长不快,即使到出生时还未发育完全,一般说新生儿A、B抗原位点较成人少,估计约丰当成人的25-50%,H抗原反应性也不如成人强。一般在生后18个月时才能充分表现出抗原性,此点在测定血型时应加以注意。此外,ABH抗原频率亦随种族而不同(表4-4)。
表4-4 我国16个民族的ABO血型分布
| 检查人数 | 各种表型 | ||||||
| A[XB]1[/XB] | A[XB]2[/XB] | B | O | A[XB]1[/XB]B | A[XB]2[/XB]B | ||
| 汉族 | 1605 | 501 (31.19) | 7 (0.44) | 496 (30.88) | 435 (27.09) | 163 (10.15) | 4 (0.25) |
| 维吾尔族 | 1513 | 423 (27.96) | 19 (1.26) | 483 (31.92) | 416 (27.50) | 150 (9.91) | 22 (1.45) |
| 回族 | 1355 | 396 (27.23) | ____ | 384 (28.34) | 487 (35.94) | 115 (8.49) | ___ |
| 壮族 | 1170 | 248 (21.20) | ___ | 332 (28.37) | 546 (46.67) | 44 (3.76) | ___ |
| 蒙古族 | 1112 | 246 (22.12) | 7 (0.63) | 379 (34.08) | 356 (32.01) | 120 (10.80) | 1 (0.36) |
| 彝族 | 1007 | 285 (28.30) | 3 (0.30) | 303 (30.09) | 334 ()33.17 | 78 (7.74) | 4 (0.40) |
| 哈萨克族 | 885 | 189 (21.36) | 13 (1.47) | 264 (29.83) | 336 (37.97) | 73 (8.25) | 10 (1.13) |
| 佤族 | 520 | 119 (38.27) | 1 (0.19) | 112 (21.54) | 135 (25.95) | 72 (13.85) | 1 (0.19) |
| 傣族 | 507 | 112 (22.09) | ____ | 150 (29.59) | 205 (40.43) | 40 (7.89) | ___ |
| 苗族 | 501 | 97 (19.36) | 棗 | 206 (41.12) | 181 (36.13 ) | 17 (3.39) | 棗 |
| 白族 | 500 | 170 (34.00) | ____ | 117 (23.40) | 157 (31.40) | 56 (11.20) | ___ |
| 锡伯族 | 344 | 86 (25.00) | ___ | 138 (40.12) | 84 (24.42) | 34 (9.88) | 2 (0.58) |
| 景颇族 | 201 | 70 (34.82) | ___ | 41 (20.40) | 76 (37.81) | 13 (6.47) | 1 (0.05) |
| 乌孜别克族 | 129 | 33 (25.58) | ___ | 50 (38.76) | 33 (25.58) | 11 (8.83) | 2 (1.55) |
| 柯尔克孜族 | 124 | 22 (17.74) | 1 (0.81) | 49 (39.52) | 43 (34.68) | 9 (7.26) | ___ |
| 塔塔尔族 | 37 | 15 (40.54) | ___ | 13 (35.14) | 8 (21.62) | 1 (2.70) | ___ |
4.分泌型:ABH抗原不仅存在于红细胞膜上,月细胞,血小板及其它组织细胞上也可发现ABH抗原。事实上,组织细胞也能合成分泌可溶性ABH抗菌素原,所发ABH血型特异物质能在所有与ABH基因遗传有关的分泌物中发现,而存在于许多体液中,职唾液、尿液、泪液、胃液、胆法、羊水、血清等,但脑脊液中没有。这些可溶性抗原又被称为“血型物质”血型物质以唾液中有这种血型物质者为分泌物,无血型物质者为非分泌型。
分泌型与非分泌型受控于Sese基因。这一对基因的遗传与ABO及H基因无关。大约有80%的人有此基因。其基因型为SESE或H抗原特异性。其余20%人群的基因sese,称非分泌型。 Se基因为无效基因,这些人的分泌物中有A、B、H糖蛋白物质或抗原。Se基因如何调节组织分泌特细胞功能的确切机制尚不清楚。
微量的水溶性血型物质即可被测定,因为它们具有可以与相应抗体反应的性质,因此也楞以中和世界形势抑制抗体与具有相应抗原的红细胞发生凝集。
血型物质存在的意义有:①测定唾液中血型物质辅助鉴定血型;②中和ABO血型系统中的“天然抗体,”有助于检查免疫性抗体;③检查羊水,预测胎儿ABO血型等。
(二)ABO系统抗体:ABO血型系统抗体有“天然抗体”与免疫性抗体之分。人类在没有可觉察的抗原刺激下而产生的抗原体谓之“天然抗体”。也就是说,人血清中存在的抗体能天然地与其自身红细胞所缺乏的A、B、抗原相对应(表4-1)。这种楞预见的相互关系是血型定型的依据。
所谓天然抗体产生的杨制也可能是由一种无觉察的免疫刺激产生而得。人红细胞膜上的ABH抗原体定簇是一类比较简单寡溏,在生物界非血型抗原体所特有,有些细菌表面就有类似的糖链结构。因此这些细菌就具有与人红细胞ABH同样的抗原体性,而这些细菌广泛分布于环境中如食物与法埃上,甚至存在肠道内,它们不断给人以类A类B抗原的刺激。因此,红细胞上缺乏此种抗原有个体,经过接触,针对自己所缺乏的抗原而产生相应的抗体,故近来认为所谓天然抗体实际体上也与是通过免疫而产生的。
1.抗A、抗B抗体:和一切抗体一样,血型抗体也是免疫球蛋白,天然抗体主要是IGM,免疫体主要是IGG。但这种区分界限也不十分明确,事实上人的IGM和IGG血型抗体往往同时存在。抗A和抗B可以完全是IGM,也可以是IGN与IGG,甚至是IGM、G、a 混合。总体而言,抗A与抗B主要是IGM,而O型血清中是以IGG为主。天然抗体IGM又称完全抗体或盐水抗体。两种血型抗体的主要区别见表4-5。
表4-5 IGM和IGG抗A及B抗体的特性及区别
| IgM | IgG |
| 温度低时抗体滴度增高 | 温度升高时抗体滴度也增高 |
| 容易被可溶性血型物质中和 | 只能部分地被可溶性血型物质中和 |
| 在疏基乙醇或二硫苏糖醇中被子灭活 | 不被疏基乙醇和二硫苏糖醇灭活 |
| 存在于A型及B型个体血清中 | 常存在于O型血清中,极少存在于非免疫性的A及B型个体血清中 |
| 不能通过胎盘 | 能通过胎盘 |
| 在盐水中与相与相应红细胞发生凝集 | 通常在盐水中不发生凝集,仅在酶处理或白蛋白溶液中发生凝集 |
ABO抗体滴度变化很大,一般说O型血清抗体A滴度高于B型人,B型人的抗A又高于A型中的抗体B。
人在出生前尚未产生抗体,生后几个月才开始形成自己的抗体,偶尔也会发现刚出生的新生儿就忆有有了抗体,5-6岁时达高峰。产生的抗体的功能一直延续到一命的晚期,但成人后其较价随年龄增长而逐渐降低。新生儿检测血型时应十分慎重,可因抗体效价低而凝集不明显,也可因母亲的IGM抗A或抗B通过胎盘进入胎儿体内而影响测定。
2.抗A、B抗体:O型人血清中不仅有抗A、抗B抗体,还含有一种抗 A、B抗体,它与 A型或B型红细胞都能凝集,但当用 A或B型红细胞分别吸收时,不能将其分为特异的 A和抗B,即它与两种红细胞反应的活性不能通过特异吸收来分离。即使用A和B型红细胞反复吸收,它仍保持与A和B型红细胞都发生的活性。所以抗 A、B具有的血清学活性不可能在抗 A和抗B的混合液中找到。这种现象的最好解释可能是O型,血清中的抗A、B是一种直接针对 A和B抗原体共同的抗体结构。
O型人血清的这种抗 A、B可能是IGM和IGG,或者是IGG、M、A的混合物。抗A、B抗体比抗A和抗B抗体更易通过胎盘,也说明有IGG的存在。未经免疫的O型人血清中证明有少量抗A、B抗体。如有输血不当或因妊娠使O型人接触了A或B抗原,可以引起免疫型抗A、B抗体增加。
(三)ABO系统亚型:亚型是指属同一血型抗原,但抗原结构和怀能或抗原位点数有一定差异所引起的变化。
ABO血型系统中以A亚型最多见,A抗原的两个主要亚型是A[XB]1[/XB]A和[XB]2[/XB]B。用B型血清测定A型红细胞时,A[XB]1[/XB]和B[XB]2[/XB]亚型均与之凝集,如将其中抗A吸收掉,只剩下抗A[XB]1[/XB],则A[XB]1[/XB]红细胞可以与之反应,而A[XB]2[/XB]红细胞则不能与之反应。所以凡与抗A[XB]1[/XB]血清凝集反应者为A[XB]1[/XB]型,如果同时还与抗A凝集,则为A[XB]1[/XB]B型,不与抗A[XB]1[/XB]血清凝集者为A[XB]2[/XB]或A[XB]2[/XB]B型。我国人中A[XB]2[/XB]和A[XB]2[/XB]B型在A与AB型中占比例少于1%。A[XB]1[/XB]B和A[XB]2[/XB]抗原性质及抗菌素原点数量均有所不同,例如基因A[XB]1[/XB]能生成高浓度的酶A,几乎能使所有的H物质转为A[XB]1[/XB]抗原,A[XB]1[/XB]型人血清中酶A的活性也远高于A型者。从成人红细胞膜上抗原定量估计,每个A[XB]1[/XB]红细胞上A[XB]1[/XB]抗原位点数为81-117万个,而A[XB]2[/XB]红细胞上A[XB]2[/XB]抗原位点则只有24-29万个。
A型的其它亚型为数更少,而且与抗A反应更弱,有的只呈现混合外观(即在显微镜下可见少数凝集块混合于游离红细胞之间),有的甚至与抗A不反应,A[XB]3[/XB]与抗A有当数凝块。A与A几乎无反应,但与O型血清可能发生程度不一凝集,这可能是因为O型鉴定时,应加O型血清,以防将A误定为O。A[XB]1[/XB]与A[XB]2[/XB]红细胞之区别及A亚型分型要点分别见表4-6及表4-7。
表4-6 A[XB]1[/XB]红细胞与A[XB]2[/XB]红细胞鉴别
| A[XB]1[/XB]型红细胞 | A[XB]2[/XB]型红细胞 | |
| 与抗A清反应 | 4+ | 2+ |
| 与抗A[XB]1[/XB]血清反应 | 1+ | - |
| 抗原位点数目 | ||
| 成人 | 1000000 | 250000 |
| 脐血 | 310000 | 140000 |
| α乙酰-D半乳糖胺转移酶 | 在ph6时最多,活性较强 | 在ph7时最多,活性较弱 |
表4-7 A亚型分型要点
| 与抗原血清反应 | 血清中含抗-A[XB]1[/XB] | 分泌型唾液血型物质 | 吸收能力 | 放散能力 | ||||||
| 抗-A | 抗-A | 抗-A、B | ||||||||
| A[XB]1[/XB] | 4+ | 3+ | 4+ | - | A、H | 强 | 弱 | |||
| A[XB]2[/XB] | 2+ | - | 3+ | - + | A、H | <A[XB]1[/XB] | >A[XB]1[/XB] | |||
| A[XB]3[/XB] | MF | - | MF | - + | A、H | <A[XB]1[/XB] | >A[XB]1[/XB] | |||
| A[XB]X[/XB] | W,- | - | + | 常为+ | A-H | <A[XB]2[/XB] | >A[XB]1[/XB] | |||
| A[XB]M[/XB] | - | - | - | - | A、H | 弱 | 强 | |||
MF=I混合外观; W=弱凝集
A[XB]2[/XB]的抗原性弱,定型时很可能误定为O型,如果给其输入O型血,不会有太大害处,但是如把A[XB]2[/XB]供血者误码率定为O型并输给O型人,则受血者的抗A抗体可能与输入的A[XB]2[/XB]红细胞反应引起血管内溶血性输血反应。
B亚型较A亚型少见,其命名与A亚型类似,如其血清学类似A[XB]3[/XB][XB]、[/XB]A[XB]X[/XB][XB]、[/XB]A[XB]M[/XB]者,其,分别命名为B[XB]3[/XB]、B[XB]X[/XB][XB]、[/XB]B[XB]M[/XB]。国外尚未见B[XB]2[/XB]亚型报道,我国曾报道1例B[XB]2[/XB]和5例AB[XB]2[/XB]型,其血清学特性类似A[XB]2[/XB][XB]和[/XB]A[XB]2[/XB]B。正常A型人血清用这种细胞吸收后,还剩下一种与正常B型细胞反应的抗体,称之为抗B[XB]1[/XB],以此分出B[XB]1[/XB][XB]、[/XB]B[XB]2[/XB][XB]、[/XB]AB[XB]1[/XB]、AB[XB]2[/XB]等亚型。
(四)孟买型
极少数人基因型为hh表型为Oh由于没有H基因,而h基因又为无效基因,因此其中红细胞上和唾液中不可能有H物质,因而也就不存在A、B抗原体,所经Oh红细胞不被抗A、抗B或抗A、B所凝集,但其血清中抗A抗B与抗H,所经除与A、B型红细胞均能产生强反应外,还可与O型红细胞凝集,当怀疑Oh时,如其血清与O型红细胞凝集,可经确定其为Oh型。Oh型在孟买被首次发现,故又称孟买型。用荆豆提取的植物凝集素养抗H可以鉴别Oh型与O型,这种抗H可以与O型红细胞发生强凝集,却不能与Oh红细胞凝集,如用已知Oh血清鉴定Oh红细胞则更好。
此外还有类孟买表现型Ah及Bh。此两类血型的红细胞上缺乏血清学足以检查出的H抗原,但却有少量A、B抗原,其红细胞可以分别与抗A和B抗发生很弱的凝集。类孟买表现型是变H基因,中们生析少量H抗原,而所有H抗原皆被基顺A与基因B转变成抗原A与抗原B。Ah 血清中A或抗B外,还含有抗H。由于孟买型及类孟买型极其少见,所以当需要输时,选择同型的供血者是非常困难的。
(五)ABO血鉴定
通常用盐水凝集法检测红细胞上存在的血型抗原,以及血清中存在的血型抗体,依据抗原体存在的情况判断血型。常规的方法包括正向定型与反向定型,前者是用已知抗体特异性的血清上抗原红细胞的抗原,后者是用已知血型的红细胞检查血清中抗体,凡出现凝集者为阳性,红细胞呈散在游离状态为阴性,所用抗A、抗B和抗A、B标准血清均采自健康人,并应符合下述条件:①高度特异只能与相应的红细胞抗原发生凝集,无非特异性凝集;②抗A血清效价在1:128以上,抗B血清效价在1:64以上;③亲和力要求抗体和抗原发生反应的速度应在两者相加后15秒内出现凝集,其强度为3分钟时凝块不小于1mm[SB]2[/SB];④冷凝集素效价在1:4以下。
表4-8 红细胞的常规ABO定型
| 正向定型 | 反向定型 | 判读结果 | |||||
| 抗A | 抗B 抗A,B | A 细胞 B细胞 O细胞 | |||||
| - | - | - | + | + | - | O | |
| + | - | + | - | + | - | A | |
| - | + | + | + | - | - | B | |
| + | + | + | - | - | - | AB | |
试验方法有玻片法与试管法两种。玻片法操作简单,适于大量标本检查。试管法由于离心作用可加速凝集反应,适于急诊检查,反向定性不宜采用玻片法,因为如果被检查者血清抗体效价低时不易与红细胞凝集,而借助于离心力可以使用红细胞接触紧密,促进凝集的发生,必要时可在反向定型中加O型红细胞,有利于检查孟买型的抗H抗体。
亚型红细胞抗原性弱,如抗A抗B标准血清效价低时,易造成漏或误定,如抗A血清将近价低时,可将A或A[XB]2[/XB]B红细胞误定为O或B型,如加用O型血肖和反向定型,可避免此类错误。当需要区分A[XB]1[/XB]与A[XB]2[/XB]型时,需用抗A[XB]1[/XB]抗体。ABO亚型的血清学特征见表4-9。
表4-9 ABO血型的血清学特点
| 表现型 | 用已知试剂血清检查红细胞 抗A 抗A[XB]1[/XB] 抗B 抗A,B 抗H | 用已知试剂红细胞检查血清 A[XB]1 [/XB]A[XB]2 [/XB]B[XB] [/XB]O | 吸收放散 | 分泌物中血型物质 | |||||||
| A[XB]1[/XB] | + | + | - | + | - | - | - | + | - | A | A,H |
| Aint | + | W[SB]+[/SB] | - | + | W[SB]+[/SB] | - | - | + | - | A | A,H |
| A[XB]2[/XB] | + | _ | - | + | + | 棧-+(1%) | - | + | - | A | A,H |
| A[XB]3[/XB] | Mf | - | - | Mf | + | 棧-+(20%) | - | + | - | A | A,H |
| Abantu | Mf | - | - | Mf | + | + | - | + | - | A | H |
| Abend | + | - | - | W[SB]+[/SB] | + | - | - | + | - | A | H |
| Ael | - | - | - | - | + | - | - | + | - | A | H |
| Ax | - | - | _ | + | + | + | + | + | - | A | H |
| Am | w[SB]+[/SB] | w | _ | w[SB]+[/SB] | + | - | - | + | - | A | A,H |
| B | - | - | + | + | - | + | + | - | - | B | B,H |
| B[XB]5[/XB] | - | - | Mf | Mf | + | + | + | - | - | B | B,H |
| Bx | - | - | Vw[SB]+[/SB] | W[SB]+[/SB] | + | + | + | - | - | B | H |
| Bm | - | - | - | Vw[SB]+[/SB] | + | + | + | - | - | B | B,H |
| O | - | - | - | - | + | + | + | + | - | H | H |
| Oh | - | - | - | - | - | + | + | + | + | ? | - |
(注:vw[SB]+[/SB]为极弱凝集;w[SB]+[/SB]为凝集;mf为混合外观凝集;伴有大量游离细胞;Oh为孟买型。)
ABO血型鉴定准确是十分重要的,鉴定错误可以引起严重后果,造成鉴定结果错误或正反向定型不符的原因很多,可以有技术问题或ABO血型本身的问题,赂血型的问题大致有下列原因:
1.患者未产生ABO抗体或抗体被抑制这种情况可见于:① 新生儿,4-6个月内婴儿反向定型时可能不凝集或凝集很弱,且新生儿抗体多来自母亲,故反向定型意义不大;②随年龄增长老年人抗体水平逐渐下降;③白血病、淋巴瘤以及使用免疫抑制药患者;④先天性丙种球蛋白缺乏症;⑤骨髓移植患者等。
2.被检查红细胞异常①弱A或弱B亚型;②白血病时可使A或B抗原减弱,而误定为O型;③霍奇金病也有类似的白血病的情况;④获得性B或获得性A表现等。
3.被检查者血浆分异常:①某些疾病如多发性骨髓瘤、霍金肉瘤时,可使用血浆纤维蛋白原水平升高易形成浅串状物,外观类似凝集;②应用血浆扩容剂如低分子右旋糖酐,聚乙烯吡咯酮,也能引起钱串状假凝集;③有些疾病如胃癌、胰腺癌等,血浆可有过多的可溶性血型物质,中和了试剂中抗A或抗B。
虽然从遗传的角度看,一生中血型是不会改变,但某些疾病可以干抗原体的表现,而影响测定结果,应加以注意。除上述属于血型问题测定结果以外,实验操作等也是一个重要方面,常造成错误,此点将在实验指导书中论及。
(六)交叉配血
交叉配血是在输血前必做的试验,其做法系使供血者红细胞与受血者血清反应(主侧义叉配血)和受血者红细胞与供血者血清反应(次侧义叉配血),观察两者是否出现凝集的试验。其目的是检查受血者与供血者是否存在血型抗原与抗体不合情况。
交叉配血中最重要的是ABO血型配合,必需ABO血型相同,且交叉配血无凝集才能输血。多年来一直沿用室温盐水配血法,这种方法的主要缺点是只能检查出不相配合的完全抗体,而不能检查出不相配合不完全抗体,所以仅可以满足大部分输血者ABO血型配血要求。而除ABO系统以外的其它血型系统的抗体或多次接受输血患者及多次妊娠的妇女产生的抗体绝大多数为IGG,在盐水介质中不能凝集红细胞。为检查出不完全抗体常用方法有抗人球蛋白法、蛋白酶法及胶体介质法等,这些方法也还存在某些缺点。为了输血安全及操作方便,必须改良配血方法。最近提出的用聚凝胺配制的试剂可以检查出IGM与、IGG两种性质的抗体,能发现可引起溶血性输血反应的绝大多数抗体。
聚凝胺配血法的原埂认为聚凝胺是带有高价阳离子的多聚季氨直溶解后能产生很我正电荷,可以中和红细胞表面的负电荷,减少细胞间之排斥力,缩小了其间之距离,有利于红细胞产生凝集。用此法可以检查出能引起溶血性输血反应的几乎所有规则与不规则抗体,此法已在实践中逐渐推广。
(七)ABO血型检查的临床意义
每个都具有ABO血型中的某种抗原及相应的天然抗体。积压型检查的重要性不在于某种具体疾病的诊断与治疗,而在以下各个方面:
(1)输血:血液是人类赖以生存的重要成分。循环血量不足或血细胞的减少(大失血或贫血)均会发生临床症状,甚至危及生命,此时输血是治疗与抢救生命的重要措施。输血前必须检查血型,选择血型相同的供血者,进行交叉配血完全相合才能输血。
(2)母婴ABO血型不合引起的新生儿溶血病,主要是依靠血型血清学检查来诊断。
(3)器官移植时受者与供者也必须ABO血型相符合才能移植,血型不符极易引起急性排异反应、导致移植失败。
(4)ABO血型与疾病之间的联系也有一些报道,某些看来造血系统无关的疾病实际上可能与红细胞血型抗原有痼,但这方面的临床实用意义不大。
二、Rh血型系统
Rh系统可能是红细胞血型中最复杂的一个系统,其重要性仅次于ABO系统,1940年,Landsteiner和Wiener用恒河猴的红细胞免疫家兔,所得抗血清能与约85%白种人红细胞发生障碍凝集反应,因此认为这些人红细胞含有与恒河猴红细胞相同的抗原,故取名为Rh抗原。但几乎在职同时,Levine与Stetson从一名有新生儿溶血病胎儿的妇女血清中发现了也有与这种抗原反应的抗体。后经Landsteiner用动物血清鉴别的抗原和Levine用人抗体确定的气壮山河原仍不完全相同,前者几乎存在于所有人红细胞上,仅反应强弱不同。因为Rh这个术语已普通采用,故一直沿用下来,而把最初由Landsteiner发现的和动物血清鉴别的那种原命名为LW抗原,现在鉴定Rh血型已普通用采自人体血清抗体,不再用免疫的动物血清。
已鉴定出的Rh抗原有40多种。自从发现D以后,又发现了D以外的一些抗体,如抗E、e、C、c等抗体,从而认识到红细胞上还有对应这些抗体的,逐渐形成了一个复杂的Rh系统,其中以D、e、e、C、c最为常见。
(一)Rh系统的命名及遗传
目前有由Fisher-Race/WienerRasenfical提出的三种命名法,前二者反映了不同学派对Rh抗原不同结构的看法。(图表-3)
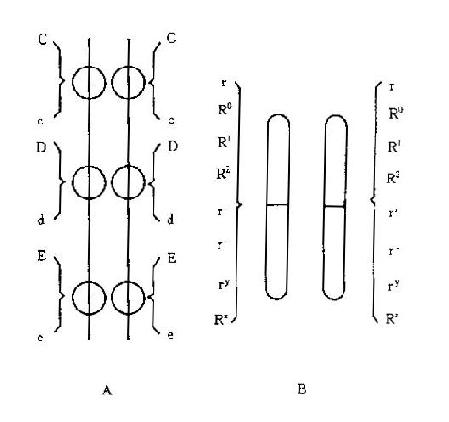
图4-3 基因位点示意图
1.Fisher-Race命名法:又称CDE命名法,简单易懂,虽然还不能解释所有观察到的现象,但能恰当地解释绝大多数与Rh系统有关的临床问题。这种学说认为Rh血型有3个紧密相边的基因位点,每一位点有一对等位基因,这3个基因中发一个复合体的形式遗传,例如CDE/CDE的人只能以Cde或者cDE传给子孙后代而没有其它形式。个边锁基因可以有8种遗传基因组合。即CDe、CDE/Cde/cdE/cde和CDE,两条染色体上的8种基因组合可形成36种遗传型,如CDe/cDe/CDE/CDe等,后代Rh血型是由父母血型遗传的,图(4-4)为Rh血型遗传的方面示例。
Rh抗原命名为C、D、E、e/c/d,但从未发现过d抗原及抗原d活性,从而认为d抗原实际是不存在的,但仍保留“d”符号,以相对于D,不管一个有是否有D,都还有其它Rh抗原,但有D者习惯称Rh阳性,无D而早有其客观存在Rh阴性频率约占人群中的0.34%,而cde/cde基因型约占0.2%
2.Wiener命名法Wiener提出Rh-hr命名法,他认为Rh基因在染色体上只有一个基因位点,一对阋体上析基因可以是相同的,也可以不同,每个Rh抗原由几个抗原因子(凝集原)镶嵌组成,每个因子都能用相应的抗血清中的特异性抗体加以识别。
通过两种学说的比较,可以看到其显著的不同是Fisher-Race想象为一种复合基因,而Wiener想象为一种复合抗原。但由于发现D、E、c分别存在于不同的肽链上而认为Wiener的命名法有不合理处。Fisher命名法比较简单,易于了解,故仍被多数血型工作者所采用。两种方法的基因的位点见图4-3,其表示及关系见表4-10、表4-11。
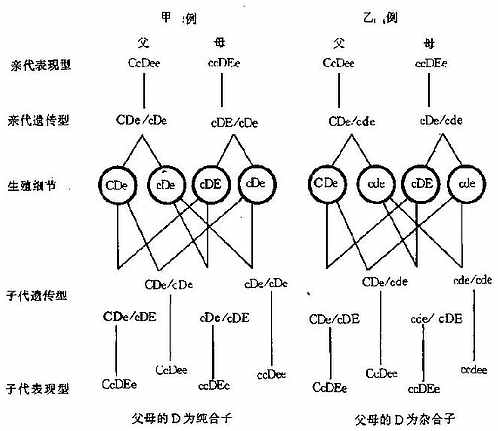
图4-4 Rh血型遗传举例
Wiener的命名法有不合理处。命名法比较简单,易于了解,故仍被多数血型工作者所采用。两种方法的基因位点见图4-3,其表示及关系见表4-10、表4-11。
表4-10 Wiener命名法
| 基因 | 凝集原 | 血清因子 |
| R[SB]0[/SB] | Rh[XB]0[/XB] | Rh[XB]0 [/XB]hr’ hr’ |
| R[SB]1[/SB] | Rh[XB]1[/XB] | Rh[XB]0[/XB] rh’ rh’’ |
| R[SB]2[/SB] | Rh[XB]2[/XB] | Rh[XB]0[/XB] hr’ rh’’ |
| R[SB]z[/SB] | Rh[XB]z[/XB] | Rh[XB]0[/XB] hr’ rh’’ |
| r | Rh | Rhr’hr’’ |
| R’ | Rh’ | Rh rh |
| R’’ | Rh’’ | Hr’ rh’’ |
| r[SB]y[/SB] | Rh[XB]y[/XB] | Rh’ rh’’ |
3.Rosenfield命名法(数学命名法)本法发数字命名Rh血型,可以排除上述两种命名中的某些困难。这咎方法是描述血样与特定抗血清的反应结果,没有任何遗传意义阳性结果与阴性结果具同等千周要性,根据抗原发现年代的先后编号。本法虽有其优点,但在实践中还难以应用。
(二)Rh抗原及亚型
1.Rh抗原到目前已发现40多种Rh抗原,与临床关系最密切为D、E、C、c/e种,这5种抗原中D的抗原性最强,对临床吏为重要。虽然临床习惯地称含D抗原的红细胞为Rh 阳性,不含D的为阴性,但从血清学角度看,Rh阴性只有一种,即ccdee。
正常红细胞上每个Rh抗原位点数变化为1-4万Rh抗原和红细胞膜蛋白结合而定位的。与红细胞上其它抗原不同,Rh抗原不含糖,提取红细胞膜磷脂可使D抗原失活胆固醇与磷脂比例的改变也可使D活性发生变化,与Rh抗原相结合的蛋白质的功能尚不清楚。D抗原的分子量估计约为2.8-3.5万。
RhD/c和E抗原的性质已被部分测定,每个细胞上D、c和E的抗原决定簇数彼此无关,说明它们是在不同的肽链上。
红细胞Rh表型可用特殊具的有抗D、C、c/E/和e抗血清测试来鉴定。
2.D[SB]‘’[/SB](弱D)是D抗原的变异体,为一组弱D抗原,白种人发生频率约0.006,我国上海人约为0.0004。形成D的常见原因有三:①直接遗传;②缺乏一个或几个正常D的亚单位,D抗原至少有4个单位,即D[SB]abcd[/SB],而D[SB]u[/SB]可能缺乏其中一个或几个;③C发生位置效应,即C与D呈倒位时,可经抑制D的完全表现,如呈正常位时则没有这促抱制现象。
D红细胞的免疫原性较弱D弱,它不能与所有抗D血清起反应,与D细胞相比,它只能结合7-25%的抗D。等级低D只能用间接抗球蛋白试验或二期酶法才能测定,或用吸收放散试验来证实。
尽管D的抗原性较软D为弱,但毕竟还是Rh阳性细胞,所以当将D血输给Rh阴性受血者时,仍有引起产生抗D的可能性,因此应将D型供血者做Rh阳性处理,而D型受血者分归Rh阴性则较为安全。如果把D血输给有抗D者,也可以产生严重的溶血性输血反应。D型婴狼也可以发生新生儿溶血病。
D和D[SB]COR[/SB]是另外两种D的变异体,后者也有引起新生儿溶血性疾病的报告。
血库应该保证每个测试的Rh阴性结果都是真正的D阴性,供血者应做弱D试验,如出现阳性结果应标记清楚。
3.-D-本型十分少见,-D-/-D-遗传基因型红细胞只有D抗原,缺乏C、E、c/e抗帮原。其红细胞上D抗原位点比一般红细胞多,抗原活性强,能与抗D抗体在盐水中凝集。
4.Rh[XB]unll[/XB]此型红细胞上测不出Rh抗原,也没有LW抗原,但能产生广普抗Rh抗体,其红细胞血清能与除Rh[XB]null[/XB]以外所有红细胞发生反应。
此外还有一种Rh[XB]mod[/XB]型,与Rh[XB]null[/XB]十分相似,但也可能有十分弱的Rh抗原。Rh[XB]null[/XB]或Rh[XB]mod[/XB]型合并贫血时称Rh缺乏综合征。
(三)LW抗原
LW抗原是与Rh相关的高频率抗原,可以和由动物红细胞免疫产生的抗体发生凝集,最初认为它就是D抗原,当认识它不是D抗原时曾被命名类D抗原,后因表示对抗原发现者的尊敬,而命名为LW抗原。据认为LW基因作用于Rh抗原则产生LW抗原,所以Rh是LW的前体物质。只有Rh[XB]null[/XB]红细胞完全缺乏LW3的,-D-红细胞属LW阳性。
最近在6%芬兰人中确定的一种Ne[SB]a[/SB]抗原被命名为LW而原来LW抗原命名为LW[SB]a[/SB].抗LW可在输血或妊娠后发生,在血型不合时可以影响输入的红细胞,LW是一个高频率抗原,极少LW阴性者。
(四)Rh系统抗体
Rh抗体中,除偶尔可见天然的抗E抗C抗体外,其余各种Rh抗原的抗体多系统通过来红细胞免疫刺激后产生,即通过输血或妊娠产生。这些抗体均为IGG但在免疫应答的早期,也可有部分的IGM成分。
D抗原是非ABO红细胞抗原中免疫性最强的抗原,可以引起抗D的产生,抗D与D红细胞产生严惩的溶血反应。由于人们习惯将D阴性者认为Rh阴性,多不再进行其它Rh抗原检测,所以输血时,D抗原钉,其它抗原常不合,因此也可引起免疫反应,产生其它抗体。通常抗E和抗c比较多见,可同时存在于CDe/CDe人,抗E多更强有力,抗c也是引起新生儿溶血病的一个重要原因。输血后很少见引起抗e 者,但其可以做为自身抗体出现于患自身免疫性溶血病患者。单独的抗C很少见,它多与抗D、抗C或G结合存在。C是一个弱抗原,抗C及抗其它Rh抗原的抗体偶可引起迟发性溶血性输血反应或新生儿溶血病。
(五)Rh血型鉴定及方法学评价
虽然Rh血型系统中有许多抗原,但常规只用抗D血清检查有无D抗原,当有特殊需要如家系调查、父母权鉴定、配血不合等情况时才需用抗C、抗c抗E抗e等标准血清,做全部表型测定。
Rh抗体属IGG不能在盐水介质中与红细胞发生凝集,因此必须采用其它技术,常用方法有以下几种:
1.低离子强度盐水试验:其原理是当降低介质的离子强度时,可减少红细胞外围的离子云,促进IGG分子在两个红细胞之间搭桥,使之结合。实验证明当离子强度由0.17降至0.03时,可牧师高抗D抗体D与阳性红细胞结合率,所以在低离子的强度盐水中,能缩短抗原与抗体的反应时间,并提高其灵敏度。
2.酶介质法:木瓜酶或菠萝酶可以破坏红细胞表面的唾液酸,使红细胞膜失去电荷,缩小红细胞间的距离;同时酶还可以部分地改变红细胞结构,使某些隐蔽的抗原得以暴露,增强凝集性国且对IGG的作用大于IGM,故有利于不完全抗体的检查出,特别是对某些血型系统,如Rh 、Kidd 系统抗体的检查出,但对MNS、Fy[SB]a[/SB]、Fy[SB]b[/SB]抗原有破坏作用,不能用于检查此类系统,所以酶介质法不能用作抗体检查出的唯一方法。
3.抗人球蛋白法:又称Coombs试验。是最早用于检查不完全抗体的方法,可用作Rh 血型鉴定。本法虽较灵敏,但也有一定限度,据报告每个红细胞上至少要有500个IGG分子才能产生阳性反应;再加上抗人球蛋白试剂的质量及操作技术的制约,也影响其灵敏度。此外,本法操作复杂,不利于急诊检查和血库存的大批量工作。本法中的直接法可检查受检者的红细胞是否已被不完全抗体致敏;间接可用于鉴定Rh血型及血清中是否存在不完全抗体。
4.聚凝胺法:如前所述,本法具的较多优点。有报告用此法做了8个血型系统和24种稿原、抗体检查,并与抗人球蛋白法同时做了比较,除了Kell系统部分抗体如抗K、抗Kp[SB]a[/SB]、抗Kp[SB]b[/SB]需用抗球蛋白法才能检查出外,其它IGM与IGG抗体均可用此法检查出,且无非特异性反应。本法尤其提高了Rh系统抗原体反应的强度,使其检查出更为灵敏,而则于我国人群中的K分布率大于99.99%,因此本法用于临床配血是切实可行的。
(六)Rh血型系统的临床意义
Rh血型系统的临床重要性地于抗RH抗体引起的反应,抗Rh抗体主要通过输血或妊娠免疫而产生,较大量的Rh阳性(D抗原阳性)细胞进入Rh阴性者体内后,2-5个月内血浆中可测到抗体,如经再次免疫,3周内抗体浓度可达到高峰。如受血者或孕妇血浆中含有Rh抗体时,当再与含相应抗原血液相遇,将引起严重输血反应或新生儿溶血病,尤其以抗D与D红细胞为著。因此Rh抗体具有十分重要的临床意义。约80%以上Rh阴性受血者的接受R h阳性血液后能产生抗体。
三、ABO和Rh系统以外的红细胞血型系统
已知红细胞抗原约400种,ABO和RH系统在输血和新生生儿溶病的诊断上有重要的意义,其它系统虽然意义不如ABO和Rh系统大,但由其可引起输血反应及新生儿溶血病的报道也增多,如Dieg、Duffy、MN、P、Lewis待系统,现掺几个较为常见的加以简介。
1.MN、Ss、U、血型系统1927年Landsteiner等用人红细胞免疫家兔制提抗血清发现M、N抗原。后来Race等发现了与MN密切相关的S和s。此后又发现与MN、SS相关的U抗原,目前合称为MNSSU系统。
这个系统包括了两组抗原,其一组为M和N定位于血型糖蛋白A,另一组为SS和U,定位于备型糖蛋白B。M和N是等位基因,产生MM、MN、NN3积压基因型,MN系统中以抗M最常见,且多为天然产生,因为MN抗原性较弱,由输血引起的免疫抗体较少见。抗M抗体通常为IGG但其表现类似“完全”凝集素因为在红细胞上M抗原密度很大,它们通常在低温下反应,但也可能在室温盐水中测出,如果在37摄氏度时无反应,在输血进可以忽略不顾。
抗N抗体较少见大多数为天然抗体,且为典型的冷凝集素,在20-25摄氏长以上时无活性,可能只与NN红细胞反应,在输血中午要性不大。
S及S抗原位于血型糖蛋白B上,S抗原的频率在MN人为NN2倍。此外所有能合成SS基因产物的基因都产生一促相关的U抗原。U抗原也位于血型糖蛋白B上。
抗S和抗S的临床意义较抗M,抗N重要,此二抗体通常在输血免疫后产生,S可能是IGM或IGG,可用间接抗人球蛋圭试验检查出,偶尔可引起明显的溶血性输积压反应和新生儿溶血病。在S-S-U个体,抗 U也可引起上述反应。
总的来说,抗M、抗N、抗S、抗S、抗U、都曾见于溶血病溶血性输血反应,国内已有多次抗M引起输血前交叉配血不合报告,亦有关于IGG抗M引起新生儿溶血病的报告。检测MN、SS、U街头法医血迹鉴定和亲子关系鉴定中亦有一定的意义。
MNSS血型鉴定要求用盐水功抗人蛋白试验检测。由于蛋白水解酶能破坏M、N抗原,故有宜采用酶介质法。
2.P血型系统:P抗原于1927年首先由Landsteiner和Levine鉴定。此血型系统决定于与红细胞膜上糖脂类结合的寡糖的结构。P抗原还存在于纤维母细胞及淋巴细胞上。
已鉴定在人红细胞上可能存在5种表其中以P[XB]1[/XB]及P[XB]2[/XB]为主,其客观存在3种极少见,虽然P[XB]1[/XB]与P[XB]2[/XB]表型细胞都有P[SB]K[/SB]抗原,但一般在红细胞上测不出,而多出现于纤维母细胞上。多数P[XB]2[/XB]型人血清中有天然产生的IGM抗P[XB]1[/XB],是一种弱冷凝集素,一般不引起新生儿溶血病及溶血性输血反应。
表4-14 P血型系统
| 表型 | 红细胞上抗原 | 血清中抗体 | 表型% 白人 上海汉族人 |
| P[XB]1[/XB] | P[XB]1[/XB]PP[SB]K[/SB] | 棗 | 75 34.28 |
| P[XB]2[/XB] | PP[SB]K[/SB] | 抗P[XB]1[/XB] | 25 65.72 |
| P[XB]1[/XB][SB]K[/SB] | P[XB]1[/XB]P[SB]K[/SB] | 抗P | 十分少见 |
| P[XB]2[/XB][SB]K[/SB] | P[SB]K[/SB] | 抗P | 十分少见 |
| P | 棗 | 抗PP[XB]1[/XB]P[SB]K[/SB] | 十分少见 |
在极少见的P[XB]1[/XB][SB]K[/SB]及P[XB]2[/XB][SB]K[/SB]表型没有P抗原,其主要抗体为抗P属IGM通常是自然产生,抗P中属IGM但在体温下有活性,所以当输入阳性红细胞时,可以导致溶血性输血反应,其中最少见的P表型红细胞缺乏所有可测出的P系统抗原。可以产生抗PP[XB]1[/XB]P[SB]K[/SB]抗体,能与所有相应的抗原反应。抗PP[XB]1[/XB]P[SB]K[/SB]可以引起溶血性输血反应新生儿溶血病,这一表型的妇女易产生自发性流产。
3.I与I抗原I与I抗原虽然还未形成一个血型系统,但由于其周到某些特异的自身抗体而使其在输血应用中具有重要性。I是一个公代抗原,几乎存在于所有成人红细胞,但个体在之间抗原的强弱程度相差很大。胎儿红细胞上主要为I抗原,在生后一年半中I抗原逐渐减弱而I抗原增强,成人与新生儿血清中抗I与抗I浓度都较低,且年龄无关。大约1/万成人中I抗原反应性很弱或缺如,红细胞中具有i活性,也就是I成人表型。这些人血浆中有很强的天然性抗,所以输血时应给以I型血。抗I抗体是一种温幅很窄的冷凝集素,在患寒冷性自身免疫性溶血性贫血时有病理意义。在实验检查时待测血清或红细胞均应在37摄氏度下进行处理。抗I抗体很少发生寒冷性自身免疫性溶血性贫血,中可具有I功I抗原活性物质,它们也广泛的在存在于粒细胞、淋巴细胞、单核细胞和血小板的膜上。
4.Kell血型系统:Kell血型是于1946年被Coombs等发现。其抗原系统比较复杂,但主要抗原为K和k基因型可为KK、kk、Kk、Kell系统在输血上的重要性仅次于ABO和RH系统,在欧美Kell和ABO及RH并列为三大血型系统。
我国汉族人口几乎都是kk,K基因频率为0.0017。新疆维吾尔族人为0.0359。Kell系统中的其它抗原的报告,其中绝大多数属高频率抗原。KO表型极为少见,其特点是红细胞上缺乏所有Kelle系统抗原。此种表型的人可以产生抗KO抗体,能与除了KO以外的年有正常红细胞反应。
Kell系统的抗原性很强,K抗原的免疫性大约为D抗原免疫性的10%,抗K多为IGG,,是次于RH系统最常见的由输血引起的抗体,可以引起尊称和溶血病及速度发与迟发性溶血性输血反应。在输血中有重要意义。
抗K较少见。虽然K也是一个好的免疫原,但只有KK纯合子(白种人约0.2%)才能在输血后产生此抗体。抗K也可能与新生儿溶血病和溶血性输血反应有关。
5.Lewis系统:Lewis抗原是可溶性抗原,是唯一一种不是由红细胞产生的血型系统。它是由组织细胞合成关首先分泌到体液与血浆中,然后被吸附到红细胞膜上,所以它不是红细胞膜的真正构成部分,Lewis抗原是从形成A抗原及B抗原同样的前体和H物质衍变而来(图4-2)所以Lewis表型可受ABO表型修钸。Lewis的两种遗传基因为Le及le,le为无效基因。七系统的两个主要抗原为Le[SB]a[/SB]与Le[SB]b[/SB].
Lewis抗体多为自然获得,很少由输积压后引起,通常在室温下反应,偶然也能在30摄氏度发上具有活性,这种情况具有临床意义。抗Lea是Lewis系统中最常Le [SB]b[/SB]则较少见。两者都可使输入的红细胞存活期缩短,以及引起溶血性输血反应,这些抗体属IGM,不引起新生儿溶血病。某些Lewis抗体有淋巴毒性,可能与引起肾移植失败有关。
6.Kidd血型系统:Kidd血型系统于1951年发现,此系统中两个常见的抗原为JK[SB]a[/SB]和JK[SB]b[/SB].所有的红细胞不管是带JK[SB]A[/SB]或JK[SB]b[/SB]都还带有三种JK[XB]3[/XB]抗原。Kidd抗体滴度多较低,可以是IGG或IGM可用中入补体的间接抗人球蛋白试验或用酶处理红细胞法检测。JK引起迟以性溶血性输血反应多于速发性溶血反应。由于抗JK水平很低而难于测出。因此常被忽略而使溶血性输血反应不断地发生。抗JK[SB]a[/SB]与抗JK[SB]b[/SB]均偶可引起型新生儿溶血病。
7.Duffy血型系统Duffy系统是于1950年发现的,两个主要抗原为FY[SB]a[/SB]和 FY[SB]b[/SB]。所有FY或Fy 的红细胞上都还有另外两种个抗原,即FY[SB]3[/SB]和FY[SB]4[/SB],亚洲人约100%为FY[SB]a[/SB]抗FT和抗FY有IGM与IGg 型,其IGG抗体,尤其是抗FY者有引起新生儿溶血病及溶血性输血反应的报告。FY[SB]b[/SB]抗原性较弱,且抗FY较少见。
8.Diego血型系统Diego血型系统是由Di和Di抗原组成,分别于1965年和1967年被报道,免疫遗传学的研究表明抗Di和Di检查出的抗原分别受同个一点上的共显型基因所决定。可分别用抗Di和Di抗血清鉴定,白种人和黑种人中几乎不存在Di[SB]a[/SB],而在印地安有及亚洲人群中以比较低丰富的频率鉴定出,从而使Di成为蒙古人种的特有基因标记。所以Di抗原被认为人种标记而在人类学研究上有一定的价值。我国人群调查Di抗原基因频率为0.0184,Di0.982,已知有血型资料的民族有汉族、朝鲜族(0。0402)壮族(0。0436)维吾尔族(0。0392)回族0。0349,蒙古族0。0342,这说明Di抗原在我国人群中虽然频率不很高,但公布较为普遍。
Diego抗体都是由免疫产生的属IGM性质,可用间接抗人球蛋白试验出,我国已有报道由抗Diego抗体所致之新生儿溶血病,且有发生第一胎第一产者,其母为Diego阴性,患儿为Diegio。因此在输血与妊娠时亦应对Diego血型检查给予注意。
ABO及Rh血型系统以外的几种血型系统主要抗体血清学特点见表4-15。
表4-15 ABO,Rh以外几个血型系统主要抗体血清学特点
| 抗体 | 试管内溶血 | 盐水 4C[SB]0[/SB]22C[SB]0[/SB] | 白蛋白 37C[SB]0[/SB] AGT | 酶 37C[SB]0[/SB] AGT | 与疾病关联 HDN DTR |
| 抗M | 0 | 大多数 有些 | 少数 少数 | 0 0 | 有 有 |
| 抗N | 0 | 大多数 少数 | 偶然 偶然 | 0 0 | 有 有 |
| 抗S | 0 | 少数 有些 | 有些 大多数 | 无 少见 | |
| 抗S | 0 | 0 偶然 | 少数 大多数 | 无 ? | |
| 抗U | 0 | 0 偶然 | 有些 大多数 | 大多数 大多数 | 无 ? |
| 抗P[XB]1[/XB] | 偶然 | 大多数 有些 | 偶然 少见 | 有些 少数 | 无 ? |
| 抗P | 有些 | 大多数 有些 | 有些 有些 | 有些 有些 | 轻 有 |
| 抗PP[XB]1[/XB]P[SB]K[/SB] | 有些 | 大多数 有些 | 有些 有些 | 少数 少数 | 有 有 |
| 抗Lu[SB]a[/SB] | 0 | 有些 大多数 | 少数 大多数 | 少数 少数 | 有 有 |
| 抗K | 0 | 少数 | 有些 大多数 | 有些 大多数 | 有 ? |
| 抗KP[SB]b[/SB] | 0 | 少数 | 少数 大多数 | 有些 有些 | 有 有 |
| 抗JS[SB]A[/SB] | 0 | 少数 | 少数 大多数 | 少数 少数 | 有 ? |
| 抗JS[SB]B[/SB] | 0 | 有些 | 0 大多数 | 少数 少数 | 有 ? |
| 抗LE[SB]A[/SB] | 有些 | 大多数 大多数 | 有些 多数 | 有些 有些 | 无 少数 |
| 抗LE[SB]B[/SB] | 偶然 | 大多数 大多数 | 少数 有些 | 0 0 | 无 无 |
| 抗FY[SB]A[/SB] | 0 | 少见 | 少见 大多数 | 0 0 | 有 有 |
| 抗FY[SB]B[/SB] | 0 | 少见 | 少见 大多数 | 有些 大多数 | 有 有 |
| 抗JK[SB]A[/SB] | 有些 | 少数 | 少数 大多数 | 有些 大多数 | 有 有 |
| 抗JK[SB]B[/SB] | 有些 | 少数 | 少数 大多数 | 有些 大多数 | 有 有 |
| 抗XG[SB]A[/SB] | 0 | 少数 | 少数 大多数 | 0 0 | 未见报告 |
AGT:抗人球蛋白试验;HDN尊称和溶血病;HTR溶血性输血反应
四、新生儿和溶血病
(一)发病机制与临床表现
新生儿溶血病(hemolytic disease of newborn ,HDN)实际上是发生在新生儿的时期的疾病,主要原因为母婴血型不合,孕妇母体IGG类血型抗体通过胎盘进入胎儿体内,胎儿红细胞被母亲的同种抗体包被,这咎抗体是针对胎儿红细胞上父源性的抗原的,被子包被子的红细胞在分娩前后加速破坏,发生溶血,造成胎儿发生以溶血为主在损害的一种被动免疫性疾病。疾病的临床症状差别很大,重者可以胎死宫内,轻者仅在出生后发生轻微黄疸。其临临床主要表现为:①贫积压:正常新生儿血红蛋白为180-220g/l此时病儿的血红蛋白多低于180g/l甚至低于120g/l;②高胆红素血症:由于溶血后产生大量胆红素,血清中未结合胆红素升高,甚至于高达342ηmol/l或更高,婴儿皮肤严重黄染,因黄疸出现早且重而易引起临床重视;③肝脾肿大:由于贫血使器官组织缺氧,导致代偿性肝脾肿大;④组织水肿⑤肌张力降低,各器官功能障碍等。
引起本病的血型抗体以抗A抗B、抗A、B抗D等为多见,但亦可见于抗K、抗S、抗M、抗FY等。其病情轻重依次为:抗D抗体引起者较重;针对Rh系统中其它抗原的抗体引起者次之;由ABO血型问题引起者较轻。国内以ABO血型不合引起者较多见,一般都是当O型母亲孕育了A或B型胎儿时,其中A型胎儿比B型胎儿吏为多见;Rh血型不合次之,其中以抗D多见。白种人的发生率较黄种人为高,但可由于采取预防措施而使发病率下降。
ABO-HDN可发生于第一次妊娠时,而Rh-HDN极少发生在第一次妊娠,除非母亲在妊娠前输过Rh阳性血液。一般多在第二次孕育阳性胎儿时发生,因为第一次Rh阳性胎儿时经历了初次免疫,胆抗体水平较低,在下一次妊娠中只要有少量Rh阳性红细胞进母体血循环,就能构成二次刺激效应,使抗D的IGG明显增加而引起HDN。
(二)实验室检查
Hr 诊断除应注意产妇的妊娠史、分娩史、输积压史及健存子女血型和健康状况外,无论对诊断与治疗,实验室诊断都是非常重要的。
1.患婴确诊的依据
(1)红细胞直接抗人球蛋白试验阳性,即从患婴红细胞上直接查到了被吸附的抗体证明红细胞已经受累。
(2)从红细胞上释放了具有血型特异性的抗体。用热释放法检查ABO血型不合婴儿的红细胞是否释放了抗A抗B,抗A、B抗体或ABO血型系统以外的抗体。用乙醚释放法检查血型不合婴儿红细胞是否释放了抗D、抗C或抗E抗体。
(3)血清中存在与患婴红细胞上抗原相对应的游离抗体。
其中以(1、)(2)两项最为重要,是红细胞上已抗原体反应并使其受损的直接证据。
2.辅助诊断依据
(1)高胆红素血症:出生时脐血胆红素超过85.8μmol/l,24h血清胆红素超过102.6μmol/l且以未结合胆红素为主。随着出生时间的延长,胆红素迅速增高,平均每小时升高超过8.5μmol/l。
(2)孕母血清内查到与胎儿红细胞不相合的完全抗体。
3.产前试验:如怀疑有HDN可能时,最好在产前开始检查,以期及诊断及采取适当的预防与治疗措施。
(1)血清学检查:在妊娠期间使用适当的血清学试验可以诊断所引起的HDN的同种免疫反应。首先要对孕妇做ABO血型系统及Rh系统的D抗原检查及不殊途同归抗体筛选,如果母亲的红细胞不与抗D凝集则应进DU检查等,所有筛选出阳性抗体都要区别是IGG或IGM,并应进一步做抗体鉴定分析,以确定是否全引起HDN。因为抗体的存在度不一定都全发生HDN。
(2)羊水分析:有必要时,并且在有条件的情况下可以做子孙宫穿刺抽取羊水进行分析,检查胎儿血型物质,确定肥大血型。在内50nm处测吸光度值,以吸光度值表不胆红素含量。吸光度值越高表示宫内溶血越严重。在严重致敏情况下,对能否继续妊娠应综合考虑。可以通过测定羊水中卵磷脂和鞘磷脂比值以确定胎儿肺成熟度。如果nm吸光度值高到表示有严重HDN且L/S比值表明肺成熟度不够时,可以考虑宫内输血或宫内换血,但这种治疗措施技术难度大且危险怀高,不可轻易进行。
五、人类白细胞抗原
人类白细胞膜上有三类抗原。即:①红细胞血型抗原,如Lewis、Kidd、I、U、K、ABH等;②白细胞本身所特有的抗原,如中性粒细胞上的NA、AB、AD、AE等系统的抗原;③人类白细胞抗原(human leucocyte antigen,HLA)。
HLA系统是有类最主要的组织的兼容复合物(major histocompatibility 表complex,MHc )。这些抗原体不仅是白细胞特有,而且存于其它许多组织上,在调节抗体免疫反应,破坏表达外来抗原的靶细胞方面有重要作用。HLA又称移植抗原,通过HLA配型能提高移植物的存活率,它作为一种遗传标记已用于有关疾病及人类遗传学的研究。在临床输血学中,对HLA的研究有助于提高成分输血的疗效及防止输血瓜在。总之HLA的研究已广泛就用于基础学、临床医学、预防医学、法医学、社会医学等诸方面。
(一)HLA抗原命名
在第十届国际组织相容讨论全上决定了HLA的命名标准,标准化的命名原则包括基因位点名称如HLA-A,该名称后的数字如HLA-A[XB]3[/XB],表示这一位点的特异性,数字前小写字母W表示抗原命名是暂时的,其特异性还需确认。一旦此抗原被确认,则不再冠以W了但HLA-C则永远冠以W,以示与祉体区别。对DR、DQ、DP的命名与上述标准相似,只不进D不是表示其特殊位点,而是表示其功能,所以前缀W一直被保留下来。已识别的HLA特异性见表4-16。
表4-16 已识别的HLA特性
| A | B | C | D | DR | DO | DP |
| A1 | B5 | CW1 | DW1 | DR1 | DQW1 | DPW1 |
| A2 | B7 | CW2 | DW2 | DR2 | DQW2 | DPW2 |
| A3 | B8 | CW3 | DW3 | DR3 | DQW3 | DP3 |
| A9 | B12 | CW4 | DW4 | DR4 | DQW4 | DP4 |
| A10 | B13 | CW5 | DW5 | DR5 | DQW5 | DP5 |
| A11 | B14 | CW7 | DW6 | DRW6 | DQW6 | DP6 |
| AW19 | B15 | CW8 | DW7 | DR7 | ||
| A23 | B16 | CW9 | DW8 | DRW8 | ||
| A24 | B17 | CW10 | DW9 | DR9 | ||
| A25 | B18 | CW11 | DW10 | DRW10 | ||
| A26 | B21 | DW11 | DRW11 | |||
| A28 | BW22 | DW12 | DRW12 | |||
| A29 | B27 | DW13 | DRW13 | |||
| A30 | B35 | DW14 | DRW14 | |||
| A31 | B37 | DW15 | DRW15 | |||
| A32 | B38 | DW16 | DRW16 | |||
| A33 | B39 | DW17 | DRW17 | |||
| A34 | B40 | DW18 | DRW18 | |||
| AW36 | BW41 | DW19 | ||||
| AW43 | BW42 | DW20 | DRW52 | |||
| AW66 | B44 | DW21 | ||||
| AW68 | B45 | DW22 | DRW53 | |||
| AW69 | BW46 | DW23 | ||||
| AW74 | BW47 | DW24 | ||||
| BW48 | DW25 | |||||
| B49 | DW26 | |||||
| BW50 | ||||||
| B51 | ||||||
| BW52 BW53 BW54 BW55 BW56 BW57 BW58 BW59 BW60 BW61 BW62 BW63 BW64 BW65 BW67 BW71 BW70 BW72 BW73 BW75 BW76 BW77 BW4 BW6 |
(二)HLA的遗传
人类MHC包含三类紧密的相连的基因,Ⅱ类基因的位点在染色体的着丝点端其产物为HLA-DR,-DQ,-DP抗原。Ⅰ类HLA的位点在另一端,其产物为HLA-A,-B,-C抗原,中间为补体成分C[XB]2[/XB][XB],[/XB]C[XB]4[/XB],21-羟基酶及肿瘤坏死因子的位点。
HLA是一个等显性遗传系统,即每个基因所决定的抗原都在细胞膜上显示,同一条染色体上不同位点的等位基因紧密连锁在一起,组成单倍型,从亲代传给子代。因此每个人都有分别来自父母的两个单倍型。对一个个体做HLA分型时,得到的是表型结果。每一位点最多检查出两个抗原。如只检查出一个抗原说明是纯合子,或是带一个空白基因,只有通过家系调查才能知道其基因型。
HLA抗原具有高度多态性,是最复杂的遗传系统之一,其表型之多难以计数(表4-17)。某些基因的频率在不同种族之间判别也很大,少数HLA特异性只见于某些种族。
表4-17 HLA系统的表型数
| 基因位点 | A | B | C | D | DR | DP | DQ |
| 等位基因数 | 22 | 45 | 10 | 25 | 18 | 7 | 8 |
| 表型数 | 232 | 991 | 46 | 301 | 154 | 22 | 29 |
| 7个位点组合 | 单倍型数 基因型数 表型数 | 249480000 3.1120135×10[SB]16[/SB] 3.1277163×10[SB]14[/SB] |
不包括宽特异性BW4、BW6、DR52、DR53,但每个位点均包括1个空白基因。
HLA系统的一个重要特点是不同位点上的等位基因之间存在明显的连锁不平衡即实际观察到的某两个基因出现在同一条单倍型的频率与预期值有差异。例如我国汉族中A[XB]2[/XB]基因频率为0.30。B[XB]46[/XB]基因频率为0.05如果A、B位点的基因随机组合,而是更颂向于组合在一起,此即所谓的连锁不平衡。不同种族有不同的连锁不平衡。不同种族有不同的连锁的不平衡单型,这在亲子鉴定中有较大的意义。
(三)HLA抗原
Ⅰ 类基因产物为HLA-A,-B,-C抗原,由两条糖蛋白链(重链和轻链)组成,重链分子量约45000,由HLA密码基因控制,有多态性。轻链为β[XB]2[/XB],分子量1.18万,为单一条多肽,不由HLA密码控制,两条链以非共价链相连。
Ⅱ类基因产物为HLA-DR,-DQ,-DP抗原,由α和β两条糖蛋白链构成。α链分子量为3.4万,β链为2.9万,DRα链无多态性,DQα与DPα有多态性,β链均有多态性。α链由一个基因位点控制,β链由4个基因位点控制。
HLA抗原的主要分布在细胞膜上,不同细胞上抗原分子多少也不同。HLAI类抗原分布广泛,几乎存在于所有有核细胞,但以淋巴细胞上密度最高。在正常情况下,肝细胞和心肌细胞上极少或缺如。成熟红细胞上无HLA-A,B,C和D抗原,而幼稚红细胞上有,但随成熟度增加而增加,除细胞外,血浆中也有相当含量的可溶性HLAI类抗原可能是由细胞膜上分离下来的。血小板除血笛有HLA-A,B抗原外,还可从血浆中吸附一部分可溶性HLA抗原。血小板上某些HLA抗原如BW4和BW44,较淋巴细胞的高40倍。
HLAⅡ类抗原较Ⅰ类范围窄,密度最高考是有单核细胞,上些吞噬细胞及B淋巴细胞。Ⅱ类抗原作为一种分化抗原在不同细胞是表达。大多数骨髓分化细胞具有HLAⅡ类抗原。T淋巴细胞一般不表达Ⅱ类抗原,但其被活化后也可能少量产生。肿瘤细胞右以表达Ⅱ类抗原。但其正常细胞却可以没有。例如黑色素细胞无Ⅱ类抗原,而黑色素瘤细胞却常有Ⅱ类抗原。
(四)HLA抗体
HLA抗原由复杂的球蛋白构成,含有许多抗原位点。单一的HLA基因产生可有几个抗原决定簇,可以刺激生产不同的同种抗体。临床上HLA抗体多由输血、妊娠或器官移植等免疫机制产生,妊娠产生HLA抗体的比例不少于5%。
根据同种表位可以把同种抗体分为二组:1。仅与一HLA基因产物反应的抗体,这种抗体只与独有的表位结合,这些表位单一的HLA等位基因产物。2。与一种以上HLA基因产物结合,这种抗体可以和结构相似的独有表位,或者几种HLA基因产物的共有表位相结合,产生血清学交叉反应,共有表位很常见,特别是HLA-I类抗原。
(五)HLA分型方法
1.满面春风巴细胞毒试验:HLA抗原分型多用之。其原理是用忆知物异性抗血清与被测定者淋巴细胞作用,在补体的协同作用下,最终阳性反应是发生细胞毒作用,其表现为细胞溶解破裂,从而使加入之染料如伊红等进入死细胞而着色,可在显微镜下观察判断。进行I类抗原分型时可用T淋巴细胞或外周血淋巴细胞,进行Ⅱ类抗原分型时需用B淋巴细胞,由于B细胞分离方法及补体毒性各不相同,Ⅱ类抗原分型比Ⅰ类抗原分型更为困难。
2.混合淋巴细胞培养试验:本方法多用于组织相容性方面的研究,临床上主要用于器官移植时。其原理是当两个HLA-D抗原完全相同的淋巴细胞在体外培养时无反应,而HLA-D抗原不完全相同的淋巴细胞混合培养时,则可互相刺激,从而产生增殖反应。根据此原理,用已知D抗原型别的细胞为试剂细胞,与被检查细胞混合培养,就可对被检查细胞作HLA-D定型,培养结果反应性越低,移植存活率越高。
3.HLA基因核苷酸序刊通常所称“基因”是从表型推断而来。严格地说,从表型推断基因并不完全准确。因此对HLA多态性的研究已开始由经典的血清学方法转向分子遗传技术。现在主要用于HLA-D多态性分析,很可能会逐渐取代血清学方法。
(六)HLA的临床意义
1.器官移植:HLA配型能改善移植物的存活率。供体和受体的HLA-A,B。DR完全相同者的存活率显然高于不同者。在尸肾移植中,HLA-DR配型效果更甚于HLA-A,B配型。HLA配型的作用可以归钠为:①在肾移植中,供受双方共有的DR抗原越多,或已检查出的DR错配抗原数越少,移植存活率就越高;②在移植前输血的患者中,DR配型能提高存活率;③骨髓移植前不宜输血,以防止受体被免疫。且因经过射线或药物处理,供受双方HLA型相合比ABO血型相合更为重要。
其它如心、肝、肺等器官的移植,多用于生命垂危的患者,脏器来源稀少,可供选掺的器官有限,实际很难达到HLA配型相同,主要要求ABO血型相同。
自身骨髓移植虽不存在HLA配型问题,但只能用于白血病、肿瘤等,而不适用于原发性骨髓功能不全的疾病,如再生性障碍性贫血等。
2.输血:为了全理使用血液,现在提倡成分输血疗法,命名如输入血小板、白细胞等,血液制品,如HLA同型血液,当能提高疗效。因皮血站应建立在有关献血员的HLA信息系统,以便于查询应用。
临床输血的发热反应中,有些是由HLA抗体引起的,尤其是多次输血的患者,HLA抗体可以破坏白细胞,为避免HLA引起输血反应,可在输血前帮做交叉淋巴细胞毒试验。
3.亲子鉴定:HLA是至今所知人灯最复杂的一个遗传多态性系统。如前所述,其表型之多难计数,这个特点是其客观存在,其它血型系统难与相比。因此由于HLA系统的高度多态性;新生儿出生时HLA抗原就忆完整表达;以及HLA的遗传规律已阐明等原因,而使其成为亲子鉴定中的一个有力工具,能肯定某些亲子关系。这在法医学中具有重在意义。
4、疾病的诊断:经过多年研究调查,发现许多疾病与HLA有关,例如我国的强直性脊椎炎患者中,91%带有B27抗原者只占6.6%因此检查B27抗原诊断意义。不过大多数疾病的HLA分型意义有限。
除前述红细胞系统及HLA抗原系统外,人体还存在很多其它的血型系统,虽然对它们的研究不如上述两种多,但其中许多也具有重要的临床意义。
六、粒细胞抗原
粒细胞抗原实际上是白细胞本身所持有的抗原,这些抗原受控于显性遗传基因,粒细胞抗原是根据中性粒细胞抗原分布类型和抗原与细胞成熟情况的关系而分类的,前者包括骨髓细胞上的特有抗魇,即组织特异性抗原,和非骨髓血细胞及非生血组织所共有的抗原,后者主在指存在于已成熟或未成熟的细胞的一些抗原。中性粒细胞特异性抗体新生儿粒细胞减少的原困。检测这尖抗原所用的抗体主要来源于这些患儿或其母亲的血清(表4-18)。
表4-18 粒细胞抗原系统94.5
| 位点 | 抗原 | 发现年代 | 表型频率 | 基因频率 |
| NA | NA1 NA2 | 1960 1974 | 61.2 89.6 | 0.32 0.68 |
| AB | NB1 NB2 | 1971 1982 | 90.8 67.9 | 0.72 0.17 |
| NC | NC1 | 1974 | 94.5 | 0.08 |
| ND | ND1 | 1978 | 98.5 | 0.88 |
| NE | NE1 | 1979 | 22.9 | 0.12 |
| HGA-3 | HGA-3a HGA-3b HGA-3c HGA-3d HGA-3e | 1980 1980 1980 1980 1980 | 21.5 23.9 16.1 52.6 17.2 | 0.11 0.13 0.08 0.31 0.09 |
| 9 | 9a | 1967 | 62.6 | 0.39 |
| GA | A,1,2,3,4,5 | 1975 | ||
| GB | B,40,41,42,43C | |||
| GR | GR1 GR2 | 1977 | 0.18 | |
| Cold | Cold | 1967 | 100.0 | 0.35 |
| Group? | Group1 Group2 Group3 | 1979 | 0.37 0.12 | |
| Group? | Group1 Group2 Group3 Group4 Group5 | 1977 | 0.14 0.11 0.11 0.05 0.08 | |
| Mart | Mart | 1986 | 0.23 |
七、血小板抗原
人类血小板表面具有复杂的血型抗原。这些抗原是由遗传决定的,通常分为血小板特异性的非特异性抗原。非特异性抗原与红细胞血型、HLA、抗原有关;特异性抗原由血小板特有的抗原决定族组成,表现出血小板独特的遗传多态性,不存在于其它细胞和组织。血小板特异抗原见表4-19。
给患者反复注输血小板,可于血清中产生血小板同种抗体,当输入血小板后,可产生抗原体的免疫反应症状,输入的血小板也会迅速破坏。血小板产生的抗体主要是针对血小板特异抗原和HLA抗原,反应严重时可产生输血后血小板减少症,或称输血后紫癖,可于输血后上周左历发生。新生儿救灾可发生一种新生儿免疫性血小板减少症,系由胎儿与母亲血小板型不合所致类似新生儿溶血病之发病机制。
表4-19 ICSH、ISBT血小板抗原命名
| 国际命名 系统 抗原 | 旧名称 系统 抗原 |
| HPA-1 HPA-1a HPA-1b | ZW,PI[SB]A[/SB] ZW[SB]a[/SB],PI[SB]A1[/SB] ZW[SB]b,[/SB]PI[SB]A2[/SB] |
| HPA-2 HPA-2 a HPA-2b | KO,SIB KO[SB]B[/SB] KO[SB]A[/SB],SIB |
| HPA-3 HPA-3a HPA-3b | BAK BAK[SB]A[/SB],LEK[SB]A[/SB] BAK[SB]B[/SB] |
| HAP-4 HAP-4a HPA-4b | PEN,YUK PEN[SB]A[/SB],YUK[SB]B[/SB] PEN[SB]B[/SB],YUK[SB]A[/SB] |
| HAP-5 HPA-5a HPA-5b | BR,HC,ZAV BR[SB]B[/SB]ZAV[SB]B[/SB] BR[SB]A[/SB],HC[SB]A[/SB],ZAV[SB]A[/SB] |
注:ICSH :国际血液学标准化委员会;ISBT:国际输血协会
第二节 输血
输血是指将人类本身所拥有的血液成分输入患者体内,以达到治疗目的,所经是和给予药物不同的一种特殊治疗手段,随着现代科学的发展,输血医学逐渐形成一门独立的分支学科,输血的意义也有新的变化。现代输血的内容已不仅是输入自然的血液成分,它还包括以现代生物技术生产的与血液相关的制品,如用DNA重组技术生产的各种造血因子等,即使是血液成分,也不仅是一种简单的再输入,而是可以根据需在,先在体外对输血进行处理后再输入,例如用紫外线照血液,分离造血干细胞在体外培养等后再输给中层得,以达到特殊的治疗目的,此外对现代输血的理解,除了给予以外,还有去除的含义,即利用某些手段将患者血中病理成分加以去除,如治疗性血细胞单采格和血浆转换术等。虽然上述方法还没有完全为临床广泛应用,但输血的意义已不仅只用于失血、贫血、出血性疾患者等的治疗,而是有着更广阔的应用前景。
一、输血科
每个医院都应有输血科或称血库,(blood bank)血库是医院中一个重要部分部门。其最主要的任务就是要及时无误、保策保量的供给患者以需在的血液,达到治疗与抢救的目的。
血库工作至少应包括:①供血者的选择与血液的采取。这一工作多年来由血库完成,但为了提高血液质量,做好公民义务献血,现已多由红十字中心血站统一管理;②做好血液的标记、记录等;③做好血液的保管与储存,注意血液有无质量变化;④做好有关输血前供者与受者的试验,如血型鉴定、交叉配血等,在确认无误后才能发放血液;⑤了解患者输务血后有无不良反应的并进行复查核对,协助找出原因。
血库工作直接关系患者的安危要很好的完成血库任务,必须具备:①工作人员要有足够的专业理论知识和熟练的操作技术;②要有认真负责、救死扶伤的工作精神;③职责分明的岗位制度;④严格的操作规程及组织管理制度。
上述各项均有详细具体的内容及多专著,本书不再加以讨论,但从事血库工作的人员,都必须认真学习及执行。
二、血液的保存
最早期的输血,都是从供血者采取血液后即刻输给患者,不存在保存问题。现在一般都是输库存血,即血液在血库有一个短暂的保存期。为了输入最有效的血液。也就是说要保存细胞的生存力,使其能在输入后继续生存,能完成其应有的作用,为此必须设法解决在保存中可能引起的细胞损伤的各种问题,例如盛血容器、抗凝剂、保存液等问题,其中以后两者更为重要的。
(一)红细胞的储存损伤
把血液储存在液体基质中时,红细胞会发生一毓生物化学与结构上的改变,这些变化统称这为红细胞储存损伤。这些损伤是影响输血后红细胞生存与功能改变的主要原因。储存血液中发生了致死性伤害的红细胞在输入后很快被受体清除。通常衡量血液是否合格的标准是看血液输入24小时,后其存活的红细胞能否达到输入量的70%,如能达到70%即为合格。
储存损伤中重要变化之一就是红细胞中ATP的消失。ATP降解成ADP又成AMP,AMP脱胺后变成IMP,并再降解,这样下去核酸池可消耗殆尽。人红细胞缺乏合成腺嘌呤可在有5-磷酸核糖-1-焦磷酸盐存在时,在腺嘌呤磷酸核酸糖转移酶的作用下又合成AMP,并生成ATP。这就癖发人们向储存中加入腺嘌呤与磷酸,从而延长红细胞的生存期。虽然上述看法由来已久,并在实际中加以应用,但近来民有报告认为ATP含量没有直接关系,而是红细胞其它变化缩短了其生存期。
在储存早期,红细胞可由盘形变成球形,继之又可有膜脂质和蛋白的丢失,以及结构蛋白改变。最早期的形态与ATP的减少有关,并能因ATP含量的恢复而逆转,但严重的变形就不可逆的,并与输注后红细胞生存能力的沽少有关。
还有一些非代谢性因素可以影响细胞膜的稳定性。现用的聚氯乙烯储血袋中如含有DEPH成分,有利于防止细胞膜变形的作用,但其在血循环中的毒性作用尚有待研究。
(二)抗凝剂
1.枸橼酸盐:输血工作中所用的最重在的抗凝剂是枸橼酸盐。枸橼酸盐与所采血液中钙离子螯合,使其在凝血中反应中失去作用,在输积压后又被身体所代谢。枸橼酸盐是现在用的所有抗凝剂储存的基本抗凝物质。最常用的是枸椽三钠。除抗凝作用外,它还能阻止溶血的发生。
2.肝素:肝素可以用做抗凝液剂,但缺乏支持红细胞代谢的能力。肝素中,红细胞的ATP迅速消失,并伴有其它的储存损伤信输务血后生存能力下降,此外肝素的抗凝作用还可被肝素抑制因子及储存血液细胞释放中的凝血活酶类物质部分地中和。肝素抗涨血必须在采血后48小时内输入,这过去用肝素抗凝血主要是为了避免由枸橼酸抗凝血引起的低血钙症,以及用于新生儿换血症。目前这些问题由于应用浓缩红细胞而减少了。
(三)血液保存液
血液保存液除必须具备抗凝作用外,还应该有保护细胞生存的能力及功能的作用。针对这种要求,现在的保存液中主要成分有枸橼酸盐、葡萄糖、磷酸盐和腺嘌呤。根据配方不同分为ACD与CPD两大类,两者判别是CPD中加有腺嘌呤及磷酸盐,因此可延长红细胞的保存期达到35天,并使红细胞放氧功能增强。如只用枸橼酸盐,其有义气期仅为5天,溶液中的葡萄糖是红细胞代谢所必需的营养成分,可延长红细胞保存时间,且防止溶血;并可使细胞中的有机磷消失缓慢,防止红细胞储存的损伤。
ACD液PH较低,对保存红细胞不利,只能保存21天,且放氧能力迅速下降,这是其缺点。
由于成分输血的发展,各种成分又有各自的适应条件,例如浓缩红细胞可用晶体盐保存液或胶体红细胞保存液。还可以用低温冷冻保存方法。而血小板的最适当保存温度为22摄氏度(室温)。
三、全血输注
全血是指血液的全部成分,包括各种血细胞及血浆中各种成分,还有抗凝剂及保存液。全血有保存全血及新鲜全血之分,常用的是保存4±2摄氏度的全血。新鲜全血定义难以统一规定,要依输血的目的而定,为了补充新鲜的红细胞,可用保存5天的ACD全血或10天的CPD全血;如同时还要补充血小板或白细胞,则应分别用保存1天及12小时内的全血。现地可用成分输血解决此问题。
全血中主要是含有载氧能力的红细胞和维持渗透压的白蛋白,所经可应用于:①各种原因(手术、创伤等)引起的急性大量失血需要补充红细胞及血容量时;②需要进行体外循环的手术时;③换血,特别是新生儿溶血病需要换血时。
输全血也有缺点,例如全血中所含血小板与白细胞引起的抗体,可在再输血时引起瓜;对血容量正常的人,特别是老人或儿童,易引起循环超负荷问题。因此全血输注已逐渐减少,而代之以成分输血的应用。
四、成分输血
输全血有时可能既达不到治疗的目的,又全引起某些副作用,而对血液也是一种浪费。例如患血小板减少的或粒细胞减少症,输全血很难达到提高血小板及白细胞数量的目的。如大量输血,又会因血容量的增加而增加心脏的负担。所经,从本世纪70年代开始采用成分输血,并取得了显着的效果。
成分输血的优点:①提高疗效,患者需要什么成分,就补充什么,特别是将血液成分提纯,浓缩而得到高将近价的制品;②减少反应,血液成分复杂,有多种抗原系统,再加上血浆中的各种特异抗体,输血更容易引起各种不良反应;③合理使用,将全血分离制成不同的细胞(红细胞、白细胞、血小板)及血浆蛋白(白蛋白、免疫球蛋白、凝血因子等)成分,供不同的目的就应用;④经济,既可节省宝贵的血液,又可减少的经注意到负担。
开展成分输血首先在解决成分问题,分离各种细胞成分可以用塑料袋离心沉降的方法,也可用细胞单采仪器。细胞单采机可以从一个供血者采取多量的折细胞或血小板,这种方法可以减少由多个血源而引起的输血免疫反应的机会。目前我国已普通开民兵成分血液的制备,但由于条件及仪器的不同,制备方法也有差异。
(一)红细胞输注
临床需要输积压的患者约80%以上是需要补充红细胞,所以红细胞制晶的种类很多。
1.少浆血:从全血中移出部分血浆,使红细胞压积约为50%。
2.浓缩红细胞:是一种重要的红细胞制品,已被临床广泛应用,其红细胞压积为70-90%,红细胞压积在80%以上者输注时应加生理盐水调节。
3.代浆血或品体盐红细胞悬液:移去大部血浆用代血浆或晶体盐溶液保存,其优点为既可补充红细胞与血容量,又可因除除血浆而减少不良反应,血浆亦可移做它用。
4.洗涤红细胞:用生理盐水洗红细胞3-6次,使其血浆蛋白含量极少,可降低输血不良反应,同时由于除去绝大数的抗A、抗B抗体。因此在必要时,把洗涤O型红细胞输给其它血型患者则比较安全。
5.少白细胞的红细胞:除去白细胞可减少由白细胞引起的不良反应,现在有专门除去白细胞的滤器,可在输积压时应用。
6.其它:尚有冰冻红细胞、年青红细胞等。
输红细胞适应于:①恢复带氧活力,任何原因的慢性贫血均可输注浓缩的红细胞,因对血容量影响较少而不会引起心功能不全或肺水促;②急性失血如无全血时,可输入代浆血;③洗涤红细胞最常用于因输血而发生严重过敏的患者;④如果输后有反复发热的非溶血性输血反应时,可输少白细胞的红细胞。
(二)粒细胞输注
临床上输注白细胞主要指粒细胞,浓缩白细胞现在多用血细胞单采机分离而得。这种方法一次可处理几升血液,可获得高至(1.5-3.0)×10[SB]10[/SB]粒细胞,供患者一次输注,同时还可对同一供血者多次有计划的采集,而减少患者发生HLA致敏的机会。
应用浓缩白细胞应十分慎重,因为它也可引起输血的副作用。临床上输注白细胞主要适应证有:①用于治疗:当患者白细胞少于0.5×10[SB]9[/SB]/L,有严重细菌感染而经抗生素治疗24-48小时,无效时,治疗时应给输注大剂量的白细胞,并至少连续输数天,才可能有效;②用于预防:当治疗白血病或骨髓移植后引起粒细胞缺乏症时,输白细胞可能降低合并严重感染的危险,但引起副作用的弊病可能更大,故除非在严密观察下,不宜采取这种预防措施;③新生儿败血病,特别是早产儿,由于粒细胞的趋化性、杀伤力均较弱,故易发生感染,而严重感染又导致粒细胞的减少,这种病例给予粒细胞输注,可明显降低其死亡率。
输粒细胞时,除一般的输血的不良反应外,尚有其特有的不良反应:①畏寒、发热、严重的可有血压下降,呼吸紧迫;②肺部合并症可有肺炎,俩水肿由于白细胞聚集而形成微小栓子等;③粒细胞输注发生巨细胞病毒感染者比输其它血制品时更为多见;④同种免疫较为常见。
输粒细胞时必须用与患者ABO 和RH同型的血液,若能HLA血型相配则更为有益。
输注粒细胞后,临床疗效的观察主在是看感染是否被控制、体温地否下降、而不是观察粒细胞数量增加与否。因为粒细胞在输入后很快离开血循环而在体内重新分布,且常移至炎症部分,所以不能以外周血粒细胞数做为疗效评价标准。
(三)血小板输注
血小板制品有:①富含血小板血浆,约右获得全血中70%以上血小板;②浓缩血小板,将富血小板血浆再离心浓缩,分出部分血浆后而得;③少白细胞血小板。
输血啵板的适应证:①血小板减少:决定于血小板数与出血程度,一般血小板数<20×10[SB]9[/SB]/L并合并出血时应给输血小板;②血小板功能异常如血小板无力症、血小板病、巨大血小板综合症。药物或肝肾功能引起的血小板功能异常等患者。
影响血小板输入的疗效因素有:①脾大,正常有约有1/3血小板在脾破坏,脾肿大时可增加工厂破坏量;②严重感染,可使血小板存活期缩短;③DIC时大量消耗血小板。所以,在有上述原因而又需要输血小板时需加大输入量。
(四)血浆及血浆蛋白制品的临床应用
输注血浆及其制品是现代成分输血的重要内容之一,在输血技术发达国家,对血浆和多种血浆蛋白制品的需在量很大。
1.血浆:虽然有多种制备血浆的办法,但现在应用最我的是新鲜冷冻血浆,即于采血后6小时内分离血浆,并迅速于30摄氏度下冰冻保存,保存期可长达一年。融化后等同新生鲜血浆,含新鲜血浆所有成分,甚至仍含有不稳定的因子Ⅷ与因子Ⅴ等。
适应于:①患骨导致一种或多种凝血因子缺乏的疾病,如DIC等;②肝功能衰竭而伴有出血倾向时;③应用华法林等抗凝药物过量等。
血浆具有一毓综合价值,但也有使用不合理的之处,例如传统利用血浆来补充血容量、补充营养、消除水胩、增强免疫力等做法,现已因为有其它血液制品药物而取代的,必需要重新加以认识。
2.血浆白蛋白,主要用于补充血管内或血管外白蛋白缺乏。扩充血容量是使用白蛋白的重要指征,对血容量损失50-80%者,除输给红细胞外,应同时输给白蛋白使血浆白维持在50g/L以上;此外还可用于白蛋白丢失(如烧伤等)及体外循环时,失代偿肝素硬化。其不良反应较少而轻。
3.免疫球蛋白:输注免疫球蛋白属于被动免疫疗效法,即相当于将大量抗体输给患者,使其从低免疫状态变为暂时高免疫状态。免疫的蛋白制剂有:①正常人免疫球蛋白:这种制品主要是IGG、IGM、IGA但含量甚微。只能供肌肉注射,禁止静脉注射;②静脉注射免疫球蛋白:能使积压中抗体水平迅速升高;③特异性免疫球蛋白含量特异性抗体,它是预先用相应的抗体原免疫而得,比正常免疫球蛋白所含含特异性抗体高,疗效好。
可用于:①预防某些传染病和细菌感染,如麻疹、传染性肝炎等,可使用正常人免疫球蛋白。②代替异种血清制品如破伤风免疫球蛋白,经避免不良反应。③免疫缺陷疾患、新生儿败血症等,可用正常免疫球蛋白或静脉注射免疫球蛋白。
4.凝血因子制品①新鲜冰冻血浆:如前所述,由于其含有全部凝血因子,可用于凝血因子缺乏患者②Ⅷ因子浓缩剂:可用于甲型血友病止血治疗及出血的预防,如反复多次注射,有些患者可产生抗体,引起艾滋病的报道亦不少见,所以现在已有应用多克隆和单无隆的免疫亲和层析技术纯化Ⅷ因子,以及用DNA基因午组技术制备Ⅷ因子的浓缩制③凝血酶原复合物浓缩制剂:是一种混全血浆制成的浇冻干制剂,含有维生素K依赖性的Ⅱ、Ⅶ、Ⅸ、Ⅹ因子。可用于乙型血友病出血的治疗,各种因引起上述各因子缺乏者。使用本制剂的优点为、缺点与Ⅷ因子浓缩剂相似。
五、自身输血
自身输血已有百余年历史。起初仅仅是为了满足血液循环,只限于加输体腔内的失血。以后虽有发展,但应用并不普通。近年来由于有下述优点:①避免由输血传染疾病;②避免血型抗原等引起的同种免疫;③避免由免疫作用引起的过敏反应;④自身输血者由于反复放血,楞刺激红细胞再生;⑤为无条件供血的地提供血源。
自身输血有以下几种不同方式:
1.保存式自身输血在手术前数周采集自身血液(全血或妥离杨分)保存,以备手术时使用,也可以某些疾病缓解期采集自身血液成分,以备必要时使用。适用于:①稀有血型配血有困难的患者,如需做选择性手术而需要输血时,②曾有过严重输血反应的患者;③预防因输血而传染疾病等。
2.稀释式自身输血在手术刚开始前,采取一定时血液。同时输注晶体或胶体液,使血液稀释,而血容量维持正常。这样在做手术中损失的是稀释的血液,即主要是血浆和稀释液。当手术出血达一定程度时,再回输新鲜自身血液。
3.手术中回收自身输血,即吸取术中所失自身血,经处理后再加以回输。
以三种自身输血方法各有其特点,哪种方法最佳,应视患者的具体情况而定,严格选择适应证,一个病例可以选择两种方法并用。
六、输血不良反应和输血传播性疾病
输血是抢救生命与治疗疾病的重要措施。但输血也可引起许多不良反应,有时甚至危及生命,一般把输血引起的问题分为不良反应与传播性疾病两大类。
(一)输血不良反应
可以按反应发生的时间及免疫状态分类,也可按所输血液成分分类。但不管发生了什么样的反应,均应及时分析原因,确定诊断,及时处理。如在输血过程中发生反应则应即刻中止输血,工应考虑在下次输血时采取预防措施。常见输血不良的反应表4-20。
表4-20 输血不良反应分类(按时间与免疫状态)
| 反应种类 | 一般病原病因 | ||
| 即发反应 | 免疫性 | 溶血反应(有明显症状) 非溶血性发热反应 过敏反应 荨麻疹 非心原性肺水肿 | 红细胞血型不合 白细胞抗体 IGA抗体 血浆蛋白抗体 白细胞、血小板体 |
| 非免疫性 | 高热(有休克) 充血性心力衰竭 溶血 空气栓塞 出血倾向 枸橼酸钠中毒 钾中毒、血液酸化、高血氨 溶血反应 | 细菌污染 循环负荷过重 血液物理性破坏,如冰冻或过热,药物与非等渗物的混入等 加压输血与输血操作不严 输大量陈旧血 输大量ACD血后引起低钙血症 输大量陈旧血 | |
| 迟发 | 免疫性 | 移植物抗宿主病 输血生紫癜 对红细胞、白细胞、血小板或血 浆蛋白的同种(异体)免疫 | 对红细胞抗原的回忆性抗体 植入有功能的淋巴细胞 血小板体(常为PA1抗体) 抗原抗体反应 |
| 反应 | 非免疫性 | 含铁血黄素沉着症 血栓性静脉炎 疾病传播:乙肝、丙肝、艾滋病、梅毒、疟疾 巨细胞病毒感染 | 多次输血(100次以上) 插入静脉的塑料导管 有关的微生物传播 |
(二)输血传播性疾病
输注血液或血液制品均有传播疾病的危险,常见的有乙型、丙型肝炎,艾滋病,巨细胞病毒感染,梅毒,疟疾,弓形体病等。此旬,如血液被细菌污染,可使受血者由此引起菌血症,严重者可致败血症。在由输血引起的疾病中,艾滋病危害性最大。
1.肝炎:输血后肝炎的传播情况与下列因素有关:①献血者人群中肝炎流行情况;②所用的检测肝炎试验的灵敏度与特异性;③血浆制品中肝炎病毒灭活效果,近年来由于采用了比较灵敏的乙型与丙肝炎的筛选试验,传播率明显下降,但仍不能免其发生,尤其以使用混合血浆制品时可能性为大。
2.艾滋病输入HIV感染的血液或血制品可患艾滋病。HIV既存在于血浆中,也存在于细胞中,所以输入全血、细胞成分、血浆或其制品,均能传播艾滋病。血友病患者因常输入用大人份数混合血浆制备的浓缩Ⅷ因子,而感染艾滋病的机会更多。
3.巨细胞病毒输血也是巨细胞病毒感染途径之一,且多发生在免疫功能低下的受血者。如早产儿,先天性免疫缺陷者、器官移植患者等。在库CMV存活时间较短,所以输库存血比输新生鲜血传播CMV的机会少。
4.疟疾输全血或成分血均厅传播疟疾原虫,疟原虫在冷冻细胞中楞存活数年之久。输血传播疟疾的潜伏期输入疟原虫数量及种属有关。
5.梅毒献血者患梅毒并处于梅毒螺旋体血症阶段,可以传播梅毒。梅毒螺旋体中体外生活能力低,4摄氏度时生存48-72h,40摄氏度传染力,100摄氏度立即死亡,近年来我国性病增加,因此对预防输血传播梅毒应给予高度重视。
6.其它。此外当献血者有EB病毒感染、黑热病、回归热泪盈眶、弓形体感染时,均有可能通过输血传播。
